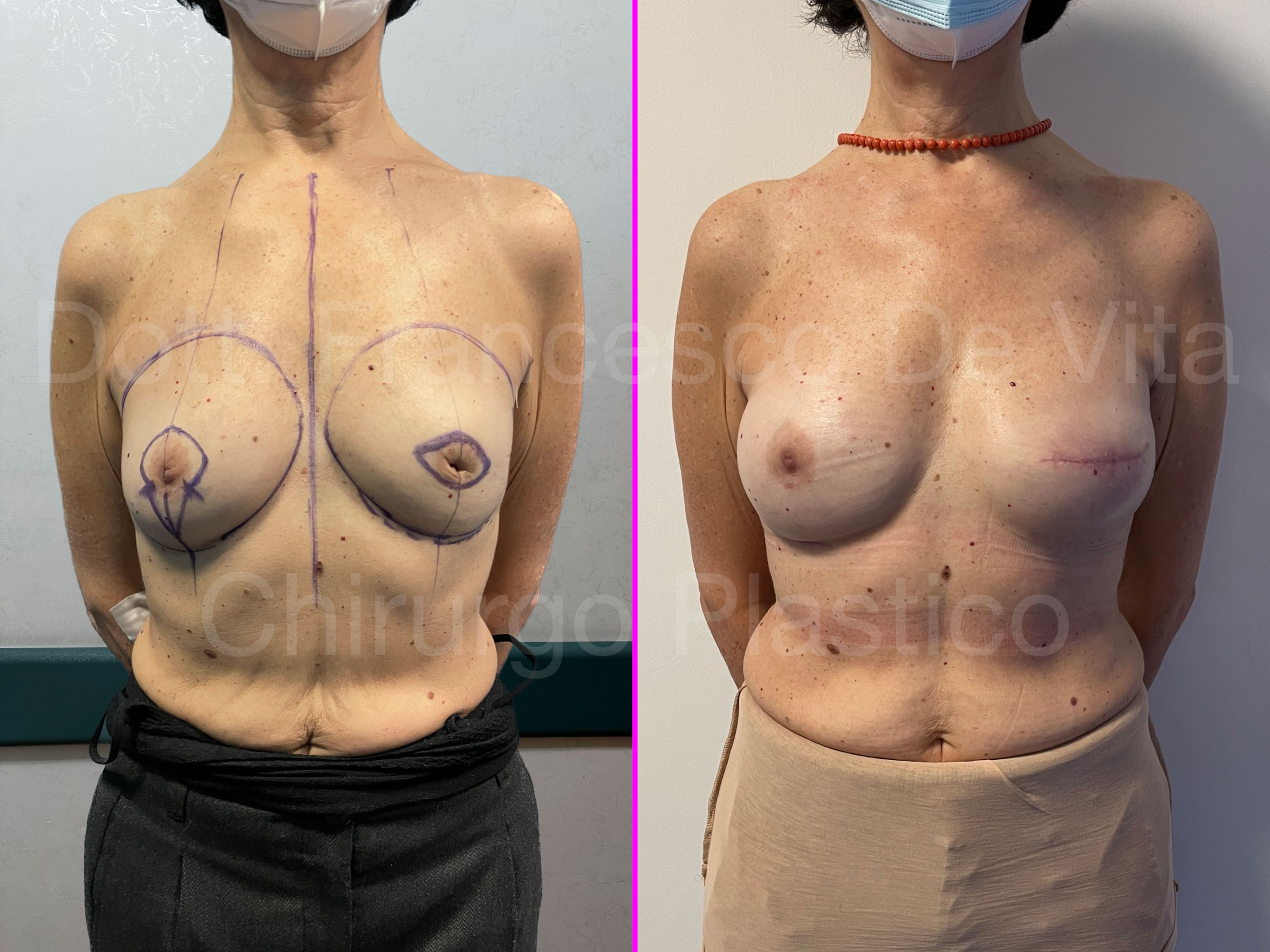
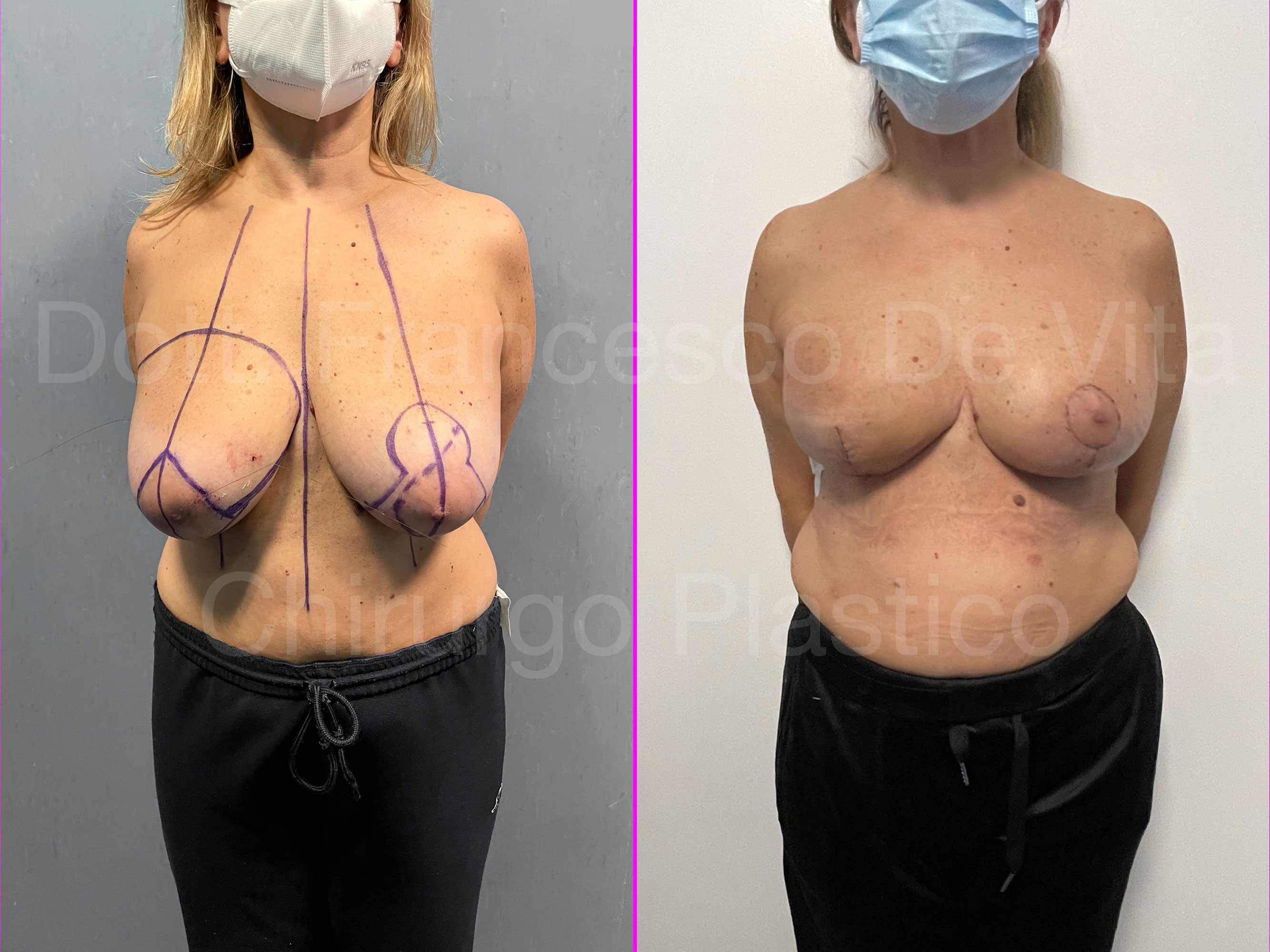
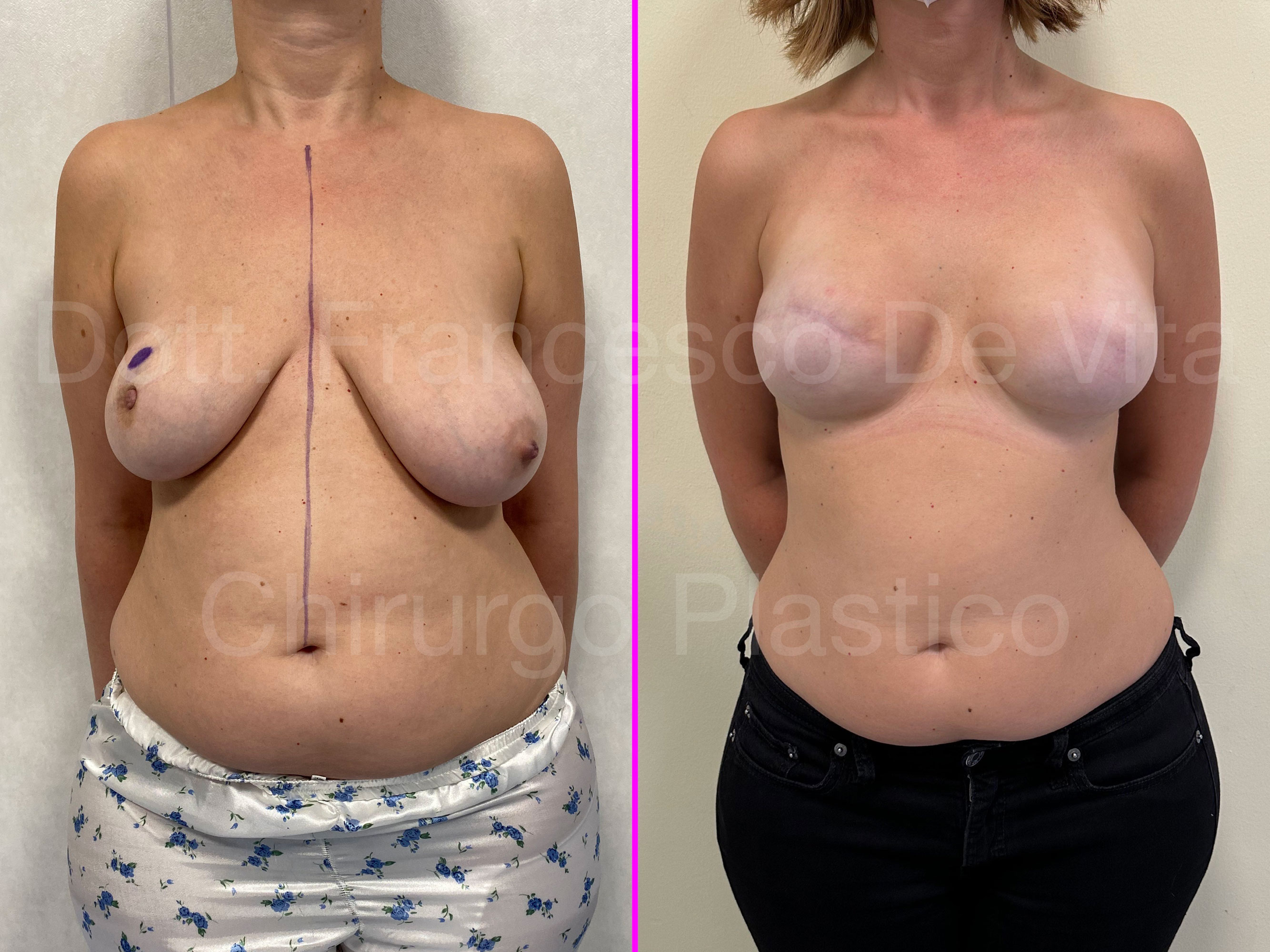
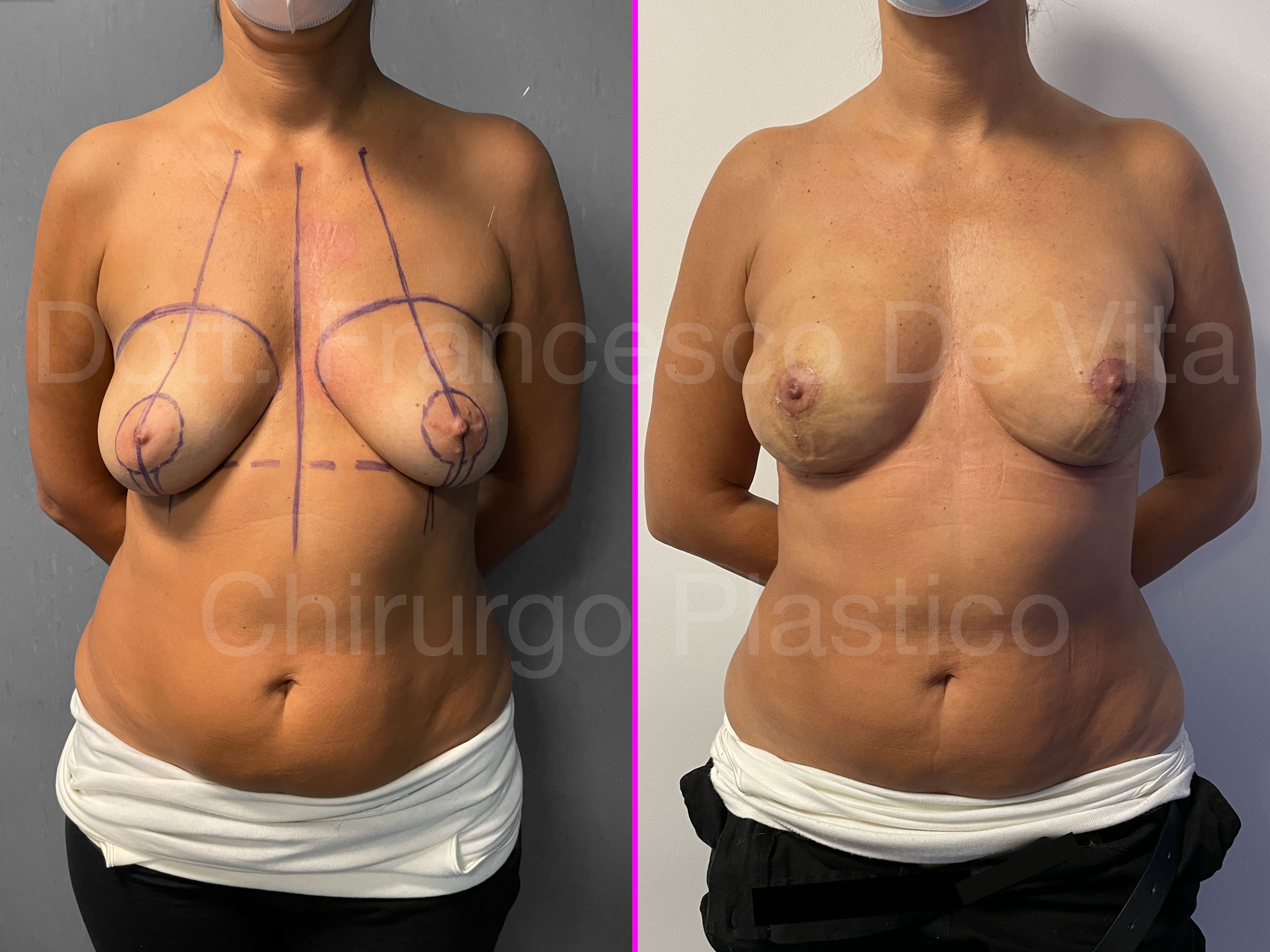
TUMORI DELLA MAMMELLA, DEMOLIZIONE E RICOSTRUZIONE MAMMARIA
TUMORI MALIGNI DELLA MAMMELLA
EPIDEMIOLOGIA
Quello della mammella è il tumore più frequente nelle donne. Si stima che 1 donna su 9 nella vita svilupperà un tumore mammario. Grazie alle diagnosi sempre più precoci, il tasso di sopravvivenza a 5 anni è pari all'87%.
FATTORI DI RISCHIO
- Età: è il fattore di rischio più importante. La possibilità di avere un tumore al seno aumenta progressivamente fino ai 55 anni, poi si stabilizza. L'età media della diagnisi è 60 anni.
- Familiarità: avere un parente di primo grado raddoppia o triplica il rischio di malattia. Con 2 o più parenti di primo grado, il rischio aumenta di 5-6 volte. La familiarità in parenti più lontani modifica in maniera trascurabile il rischio di malattia.
- Ereditarietà (predisposizione genetica): solo il 5-7% dei tumori mammari è correlata ad una mutazione genetica. Tutte le altre forme sono sporadiche. Di tutte le forme ereditarie, il 50% sono collegate alla mutazione degli oncosoppressori BRCA1 e BRCA2. Nelle donne con questa mutazione, il rischio di malattia è del 70%. Una mastectomia profilattica riduce il rischio del cancro del seno del 90%. Nei panel genetici vengono considerate anche altre mutazioni genetiche.
ISTOLOGIA
La maggior parte dei tumori mammari è di origine epiteliale (cellule di rivestimento dei dotti o dei lobuli ghiandolari). I tumori non epiteliali sono più rari (sarcomi, linfomi, tumore filloide, angiosarcomi).
- Carcinoma in situ: si distinguono in duttali (85%) e lobulari. I duttali possono interessare una piccola o un'ampia area. Spesso sono rilevati solo alla mammografia sotto forma di microcalcificazioni. Nel tempo possono nascere dei foci invasivi, per questo devono essere asportati con margini negativi. I lobulari, spesso multifocali e bilaterali, aumentano il rischio di cancro invasivo di 5-7-volte, sono cosiderati una lesione precancerosa. Queste lesioni, non palpabili, per lo più si scoprono alla biopsia; raramente si visualizzano alla mammogafia.
- Carcinoma invasivo: l'80% sono adenocarcinomi duttali. I restanti per lo più sono carcinomi lobulari. Rari sono i carcinomi midollari, mucinosi, tubulari e metaplastici. Quest'ultimi hanno prognosi peggiore.
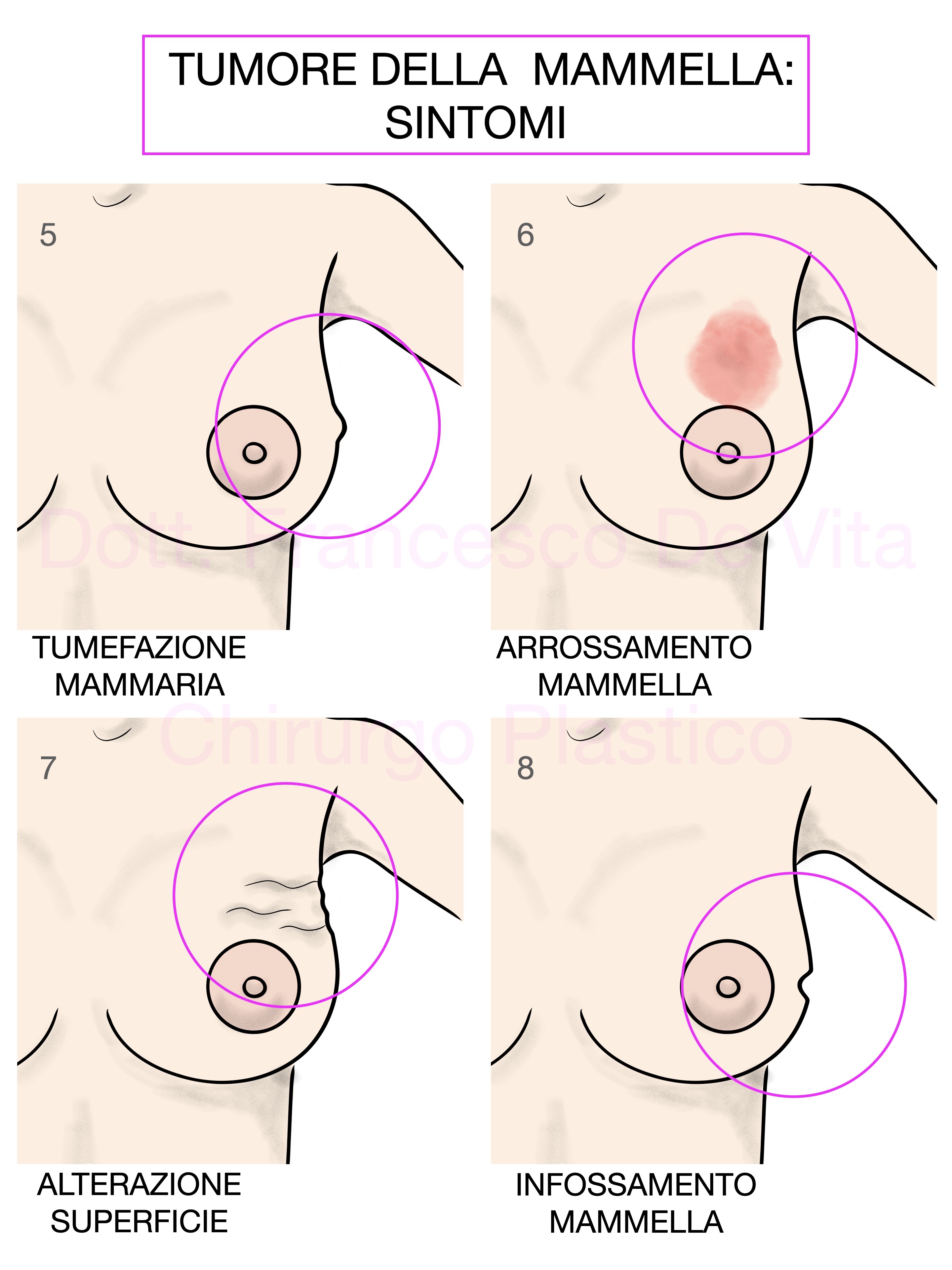
- Carcinoma infiammatorio: tumore aggressivo e a prognosi infausta; la mammella appare rossa con superficie a buccia d'arancia.
- Malattia di Paget: è una forma di carcinoma duttale in situ che, fuoriuscendo dal capezzolo, si manifesta come una lesione eczematosa. Spesso è presente un sottostante cancro invasivo o in situ.
TIPIZZAZIONE MOLECOLARE
- L'espressione dei recettori nucleari degli estrogeni (ER+) e/o del progesterone (PR+) è un fattore prognostico positivo (tumori meno aggressivi e possibilità di ormono terapia).
- L'iperespressione della proteina HER2 (fattore di crescita epiteliale) definisce tumori più aggressivi, ma dà l'opzione terapeutica di una terapia mirata (terapie biologiche con anticorpi monoclonali tipo Trastuzumab).
- I tumori triplo negativi sono tumori che non esprimono recettori ormonali (ER-/PR-) ne' iperespressione di HER2. Rappresentano il 15-20% di tutte le neoplasie e non avendo bersagli, hanno una risposta minore alle terapie. Il 40% dei tumori triplo negativi, però, esprimono altri bersagli per i quali l'associazione di chemioterapia e immunoterapia risulta spesso efficace.
SCREENING
Le varie Regioni sono tenute ad organizzare un sistema di screening. Tutte le donne tra i 50 e i 69 anni vengono contattate per eseguire gratuitamente una mammografia ogni 2 anni. Le donne dai 45 ai 49 anni possono richiedere di essere comprese nello screening. Se il risultato è dubbio o positivo, le pazienti verranno contattate per effettuare gli approfondimenti necessari (ecografia, visita oncologica, esame citologico o biopsia, altre indagini strumentali) o eseguire gli esami di screening con maggiore frequenza.
MAMMOGRAFIA E TOMOSINTESI
La mammografia è un esame panoramico (mostra contemporaneamente tutta la mammella) bidimensionale in grado di identificare tumori anche in fase molto precoce, quando rappresentati solo da microcalcificazioni, con una massa trascurabile. I limiti di questa tecnica sono la somministrazione di radiazioni ionizzanti (con conseguente danno biologico) e la scarsa sensibilità in mammelle molto dense (ricche di componente ghiandolare). La tomosintesi è una mammografia tridimensionale che permette di studiare la mammella per strati sottili, riducendo gli artefatti per sovrapposizione. E' più sensibile. Utile nelle mammelle dense tipiche delle più giovani.
ECOGRAFIA
E' un esame innocuo e di semplice esecuzione. Utile in caso di dubbi alla mammografia, per valutare assenza/presenza di una lesione, definire la natura solida/liquida e spesso benigna/maligna. E' sensibile anche per seni densi e nelle giovani. I limiti sono conseguenti all'impossibilità di una visualizzazione in toto (panoramica) della mammella e alla difficoltà di identificare tumori iniziali costituiti solo da microcalcificazioni. L'efficienza di questa tecnica è operatore dipendente.
RISONANZA MAGNETICA
E' una indagine innocua, di secondo livello rispetto a mammografia ed ecografia, che permette di superarne i limiti in casi dubbi. E' poco sensibile per tumori in fase iniziale solo con microcalcificazioni. Va fatta con mezzo di contrasto per lo studio del parenchima mammario (senza mezzo di contrasto è utile per lo studio delle protesi mammarie). Deve essere eseguita nel periodo fertile del ciclo (6°-21° giorno, e dopo aver sospeso eventuale terapia anticoncezionale).
AGOASPIRATO
Consiste nella aspirazione mediante un ago sottile di campioni cellulari da una lesione mammaria per eseguire un esame citologico, cioè lo studio delle singole cellule. Spesso si esegue su guida ecografica. I risultati vengono sintetizzati in questo modo: C1 campione insufficiente, C2 benigno, C3 lesione dubbia, C4 probabilmente maligno, C5 maligno.
AGOBIOPSIA E BIOPSIA TRADIZIONALE
L'agobiopsia consente di prelevare dei frustoli di tessuto in corrispondenza della lesione da indagare per eseguire un vero e proprio esame istologico (cioè su un tessuto strutturato, non solo sulle cellule). Si esegue con aghi trancianti di diametro maggiore rispetto l'agoaspirato, dopo aver effettuato una anestesia locale. Si può eseguire sotto guida mammografica con sistemi di stereotassi, ecografia o risonanza magnetica. Nella biopsia tradizionale, invece, si esegue una piccola incisione chirurgica e un prelievo di tessuto a mano libera. I risultati vengono sintetizzati in questo modo: B1 campione insufficiente, B2 benigno, B3 lesione dubbia, B4 probabilmente maligno, B5 maligno.
TERAPIE NON CHIRURGICHE
- CHEMIOTERAPIA
E' la terapia più temuta per i suoi effetti avversi. Si effettua con dei farmaci non selettivi che colpiscono le cellule con alta proliferazione, come quelle dei tumori (ma anche i follicoli piliferi o la mucosa intestinale).
Eseguita dopo la terapia chirurgica (ADIUVANTE) migliora la sopravvivenza. In tumori ER+ a basso rischio, la terapia endocrina può sostituire la chemioterapia adiuvante. Per lo più, vengono somministrate associazioni di farmaci per via endovenosa. I trattamenti sono a cadenza settimanale-trisettimanale, per circa 6 mesi.
La chemioterapia pre-operatoria (NEOADIUVANTE) ha lo scopo di ridurre le dimensioni di un tumore, rendendolo operabile o trattabile con chirurgia conservativa.
- TERAPIA ORMONALE
In tumori positivi ai recettori nucleari per estrogeni e progesterone, si possono usare farmaci che agiscono sulla produzione o sulla sensibilità a questi ormoni, riducendo la replicazione cellulare. Questo riduce la possibilità di recidive locali e sistemiche della malattia. Il Tamoxifene è un antagonista degli estrogeni. Gli Inibitori della Aromatasi (Letrozolo etc), preferiti in donne in menopausa, bloccano la produzione di estrogeni. Sono farmaci ben tollerati. Si assumono per bocca dopo l'intervento, per 5 anni (Tamoxifene 2-3 anni, poi Letrozolo 2-3 anni). Gli effetti avversi più comuni sono vampate, secchezza vaginale, rischio trombotico, osteoporosi, dolori muscolari e articolari, astenia.
- TERAPIE BIOLOGICHE
Sono terapie con anticorpi monoclonali che hanno dei bersagli specifici e che, per questo, sono particolarmente efficaci a fronte di minori effetti avversi. Il Trastuzumab (Herceptin) è un anticorpo contro il fattore HER2 e si usa nei tumori in cui questo oncogene è iperespesso. Bevacizumab (Avastin) è l'anticorpo contro il fattore di crescita endoteliale che "affama" il tumore impedendo l'angiogenesi, cioè la formazione di nuovi vasi sanguigni.
- RADIOTERAPIA
La radioterapia è indicata dopo la chirurgia conservativa, per tumori primari > di 5 cm, linfonodi positivi o margini di resezione positivi. Possono essere irradiati la mammella, la gabbia toracica, i linfonodi o i siti metastatici. Ha lo scopo di ridurre la possibilità di recidive locali, con effetti positivi sul tasso di sopravvivenza. Sulla mammella può causare il deterioramento dei tessuti, compromettendo il risultato estetico e/o aumentando la possibilità di complicanze.
EVOLUZIONE (TERAPIA E PROGNOSI PER STADIO)
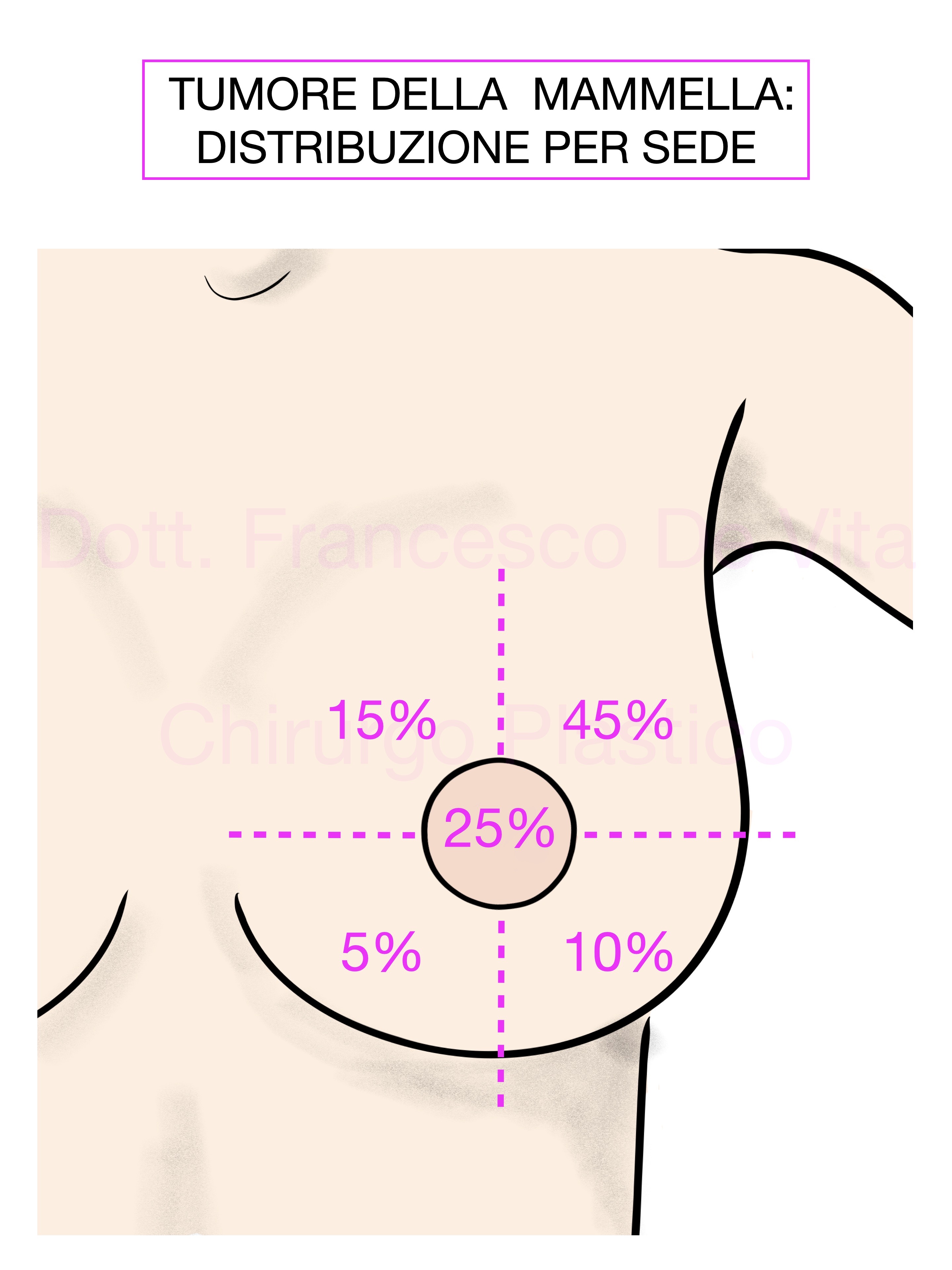
L’evoluzione del tumore al seno è articolata in cinque stadi. Lo stadio indica quanto il tumore si è esteso rispetto alla sede originaria.
- Stadio 0: indica i carcinomi in situ, sia duttali sia lobulari.
- Stadio 1: si riferisce a tumori in fase iniziale, che misurano meno di 2 centimetri, hanno superato le pareti dei dotti galattofori o dei lobuli da cui hanno avuto origine, ma non si sono diffusi ai linfonodi né ad altre parti del corpo. Il trattamento per queste forme tumorali consiste nella rimozione chirurgica della formazione. L’intervento di prima scelta è quello meno invasivo possibile in relazione alle caratteristiche del tumore: per tumori molto piccoli si può optare per la tumorectomia, cioè l’asportazione del solo tumore e di un piccolo bordo di tessuto normale che lo circonda. Più spesso è necessario eseguire una quadrantectomia (cioè l’asportazione di circa un quarto della mammella). In questi casi, dopo l’intervento, è necessario sottoporsi a radioterapia. Quando il tumore, sebbene piccolo, è presente in più sedi o sono presenti particolari fattori di rischio, occorre effettuare una mastectomia. In tal caso, la radioterapia non è necessaria. In caso di tumori allo stadio 1 è sempre prevista la biopsia del linfonodo sentinella. I tassi di sopravvivenza a 5 anni per i tumori al seno identificati allo stadio 1 sono prossimi al 100 per cento.
- Stadio 2: indica tumori in stadio più avanzato ma con un’ottima risposta alle terapie. Può trattarsi di tumori di medie dimensioni (da 2 a oltre 5 centimetri) che non si sono diffusi ai linfonodi o di tumori di dimensioni più piccole (fino a 5 centimetri) che hanno già raggiunto i linfonodi. Il trattamento per i tumori in questo stadio prevede come prima scelta la quadrantectomia seguita da radioterapia. Per tumori più estesi si ricorre alla mastectomia (a cui in alcuni casi può far seguito la radioterapia). A seconda del coinvolgimento dei linfonodi, può essere necessario eseguire lo svuotamento del cavo ascellare. Il trattamento dei tumori al seno in questo stadio prevede anche l’assunzione di farmaci ormonali se il tumore è risultato positivo ai recettori ormonali o di farmaci a bersaglio molecolare (trastuzumab) se positivo ai recettori HER2. La sopravvivenza a 5 anni per i tumori al seno di stadio 2 è superiore all’85 per cento.
- Stadio 3: sono tumori localmente avanzati. Indipendentemente dalla loro dimensione, si sono estesi ai linfonodi o alle aree nelle immediate vicinanze del seno (pelle, parete toracica al di sotto del seno). Il trattamento per i tumori al seno di stadio 3 è più complesso di quello impiegato negli stadi iniziali. In genere il primo passo è la chemioterapia neoadiuvante, cioè eseguita prima dell’intervento chirurgico allo scopo di ridurre le dimensioni della massa. A questa si fa seguire la chirurgia che, a seconda delle dimensioni e delle altre caratteristiche del tumore, può essere conservativa (quadrantectomia) o radicale (mastectomia). Quasi sempre è necessario lo svuotamento del cavo ascellare. Dopo l’intervento chirurgico è necessario sottoporsi a radioterapia e spesso anche a chemioterapia. Quando le caratteristiche molecolari del tumore lo consentono è necessario assumere anche la terapia ormonale e/o trastuzumab. La sopravvivenza a cinque anni per i tumori allo stadio 3 è di poco inferiore al 60 per cento.
- Stadio 4: indica tumori metastatici che si sono diffusi ad altri organi: ossa, fegato, polmoni sono le sedi più frequenti. Una diagnosi di tumore al seno metastatico è grave ma non è una sentenza di morte. Oggi l’aspettativa di vita media è prossima ai cinque anni, ma si tratta di un dato che nasconde una grande variabilità condizionata da quanto il tumore è esteso, da quali organi ha colpito, dalle sue caratteristiche, da quanto risponde alle terapie, dall’età e dallo stato di salute della paziente. Altrettanto variabile è la terapia indicata per i tumori in questa fase che, comunque, è sempre generale. A seconda delle caratteristiche del tumore e della localizzazione delle metastasi può comprendere chemioterapia, radioterapia, terapia ormonale, farmaci biologici.
TUMORI BENIGNI DELLA MAMMELLA
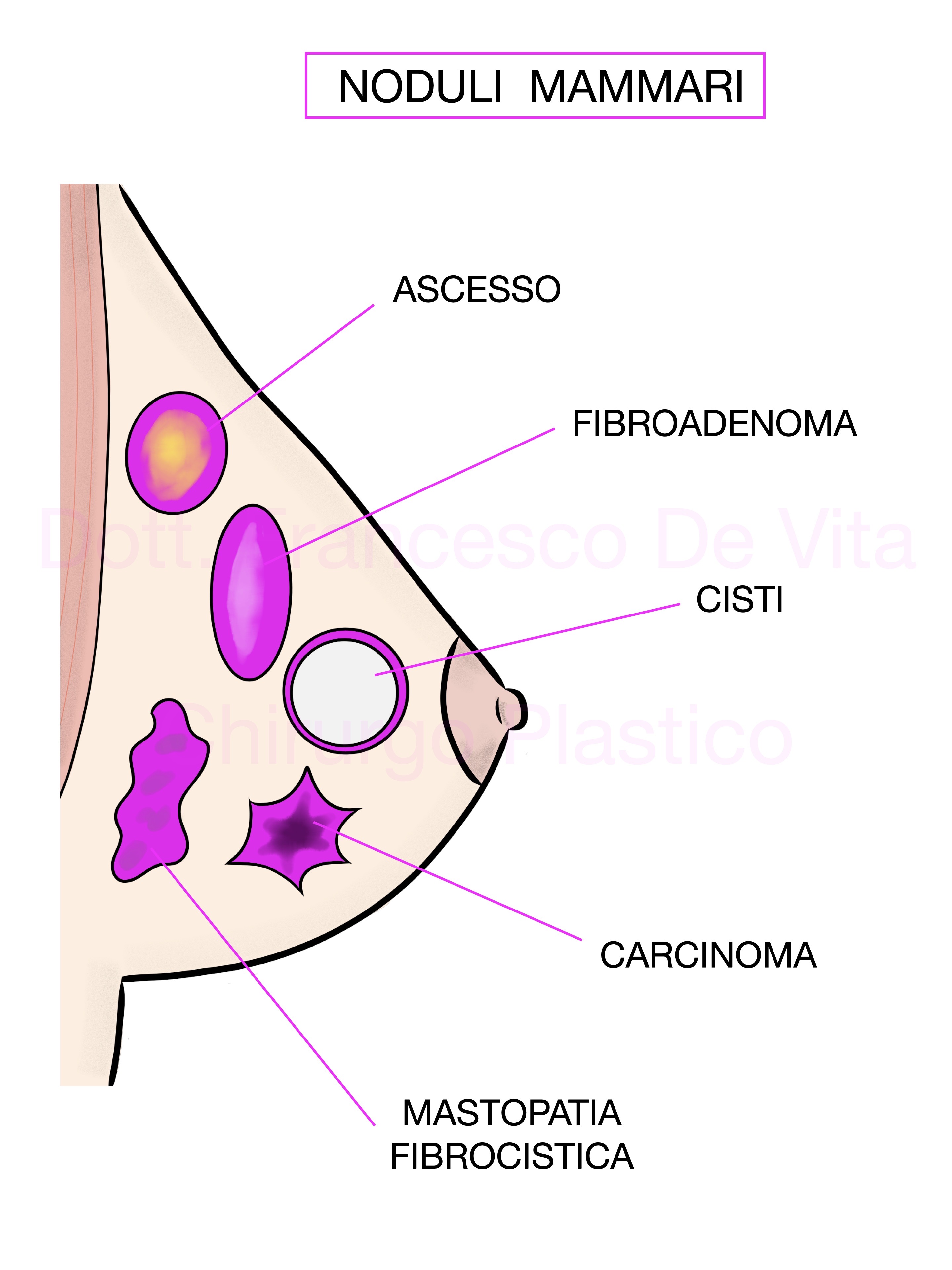
FIBROADENOMA
Sono neoformazioni benigne piuttosto comuni tipiche della età giovanile. Queste lesioni sono ormono dipendenti e originano dallo stroma del lobulo mammario. L'assunsione precoce (prima dei 20 anni) di terapia anticoncezionale sembra essere associata ad un aumento della sua incidenza. Normalmente sono noduli che, se palpabili, appaiono ben definiti e non adesi ai tessuti circostanti. Spesso già le immagini strumentali sono sufficienti per una diagnosi. Tuttavia, al minimo dubbio, meglio eseguire una biopsia. In linea di massima, lesioni piccole e stabili nel tempo possono essere controllate senza eseguire un intervento. Quando hanno dimensioni maggiori e manifestano un evidente aumento di volume, è indicata l'asportazione.
CISTI
Sono neoformazionidi cave, rotonde o ovalari, ripiene di liquido che derivano dai lobuli ghiandolari. Possono essere molto piccole (micro-cisti sub cliniche) o di dimensioni clinicamente palpabili. Si distinguono in Cisti Semplici (95%), se il rivestimento epiteliale intrno è assente o appena accennato, o in Cisti Complesse o Atipiche (5%), se rivestite da epitelio ghiandolare. La differenziazione tra massa solida o cistica, in genere, viene eseguita con l'ecografia. L'agoaspirato permette facilmente di eseguire un esame citologico. Una piccola quota di cisti Atipiche possono essere maligne. In caso di presenza di un nodulo intracistico, deve essere considerata come una lesione sospetta e, pertanto, bisogna eseguire una biopsia o l'asportazione.
MASTOPATIA FIBROCISTICA
E' una alterazione del parenchima mammario che presenta aree, spesso bilaterali, di indurimento del seno in presenza di noduli e cisti. Può essere associata a mastodinia, soprattutto in fase mestruale. Pur essendo una condizione benigna, può mascherare l'insorgenza di patologia tumorale, pertanto necessita di una attenta sorveglianza clinica (ecografia, mammografia, biopsia). In particolare l'iperplasia epiteliale atipica, che è una condizione che aumenta il rischio di tumore maligno, presenta sintomi e segni assimilabili alla mastopatia fibrocistica.
TUMORE FILLOIDE
E' un tumore mammario di origine stromale (non epiteliale) che può essere benigno o maligno. Rappresenta meno dell'1% di tutte le forme tumorali della mammella. Spesso ha una crescita rapida e può raggiungere dimensioni importanti, tanto da alterare la forma del seno. Nella maggior parte dei casi, è una neoformazione benigna. Nel 10-25% dei casi è un tumore maligno, pertanto è sempre neccassaria una asportazione chirurgica ampia o la mastectomia. La percentuale di recidiva dopo asportazione è alta (20-35%). Può essere necessaria radioterapia. Le metastasi a distanza, in genere polmonari, sono presenti nel 10-20% dei casi. In assenza di metastasi la prognosi è favorevole.
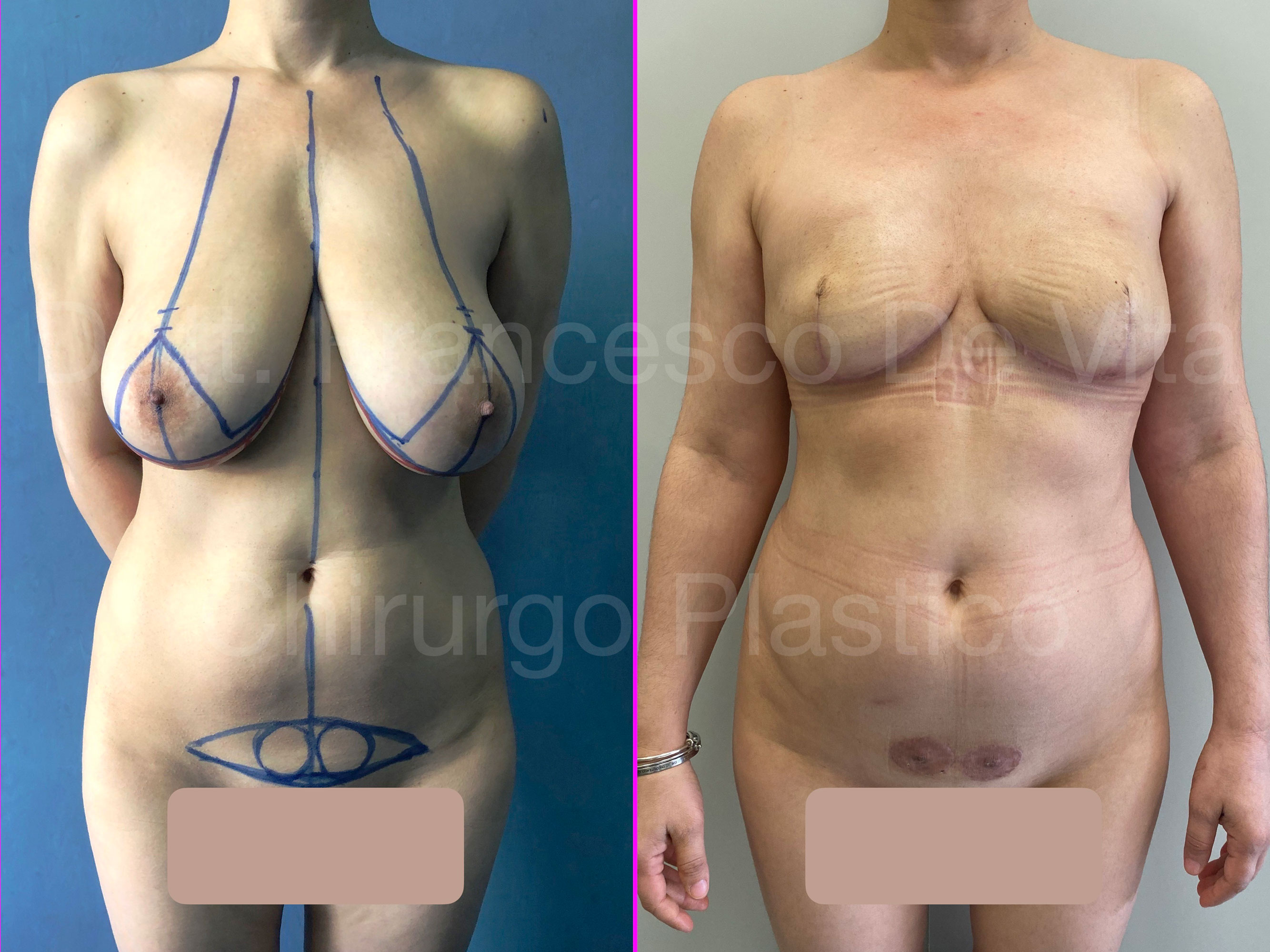
CHIRURGIA DEMOLITIVA
(ASPORTAZIONE DEL TUMORE)
CHIRURGIA CONSERVATIVA
Consiste nell'asportazione del tumore con del tessuto sano intorno per garantire la radicalità dell'escissione. A seconda delle dimesioni del tumore e del seno, si parlerà di TUMORECTOMIA (detta anche LUMPECTOMIA) più o meno ampia, fino alla QUADRANTECTOMIA. Si può eseguire per tumori non troppo estesi rispetto alle dimensioni del seno. Si associa alla radioterapia.
I tassi di sopravvivenza e di recidiva dopo chirurgia conservativa + radioterapia sono equivalenti a quelli della chirurgia non conservativa (mastectomia).
CHIRURGIA NON CONSERVATIVA
Consiste nell'asportazione della totalità della mammella denominata mastectomia. Ne esistono diversi tipi:
- NIPPLE SPARING MASTECTOMY
asportazione della ghiandola mammaria al di sotto della cute che viene risparmiata in toto, compreso il complesso areola-capezzolo (CAC).
- SKIN SPARING MASTECTOMY
Asportazione sottocutanea della ghiandola mammaria in blocco con il complesso areola-capezzolo, risparmiando gran parte della copertura cutanea della mammella.
- SKIN REDUCING MASTECTOMY
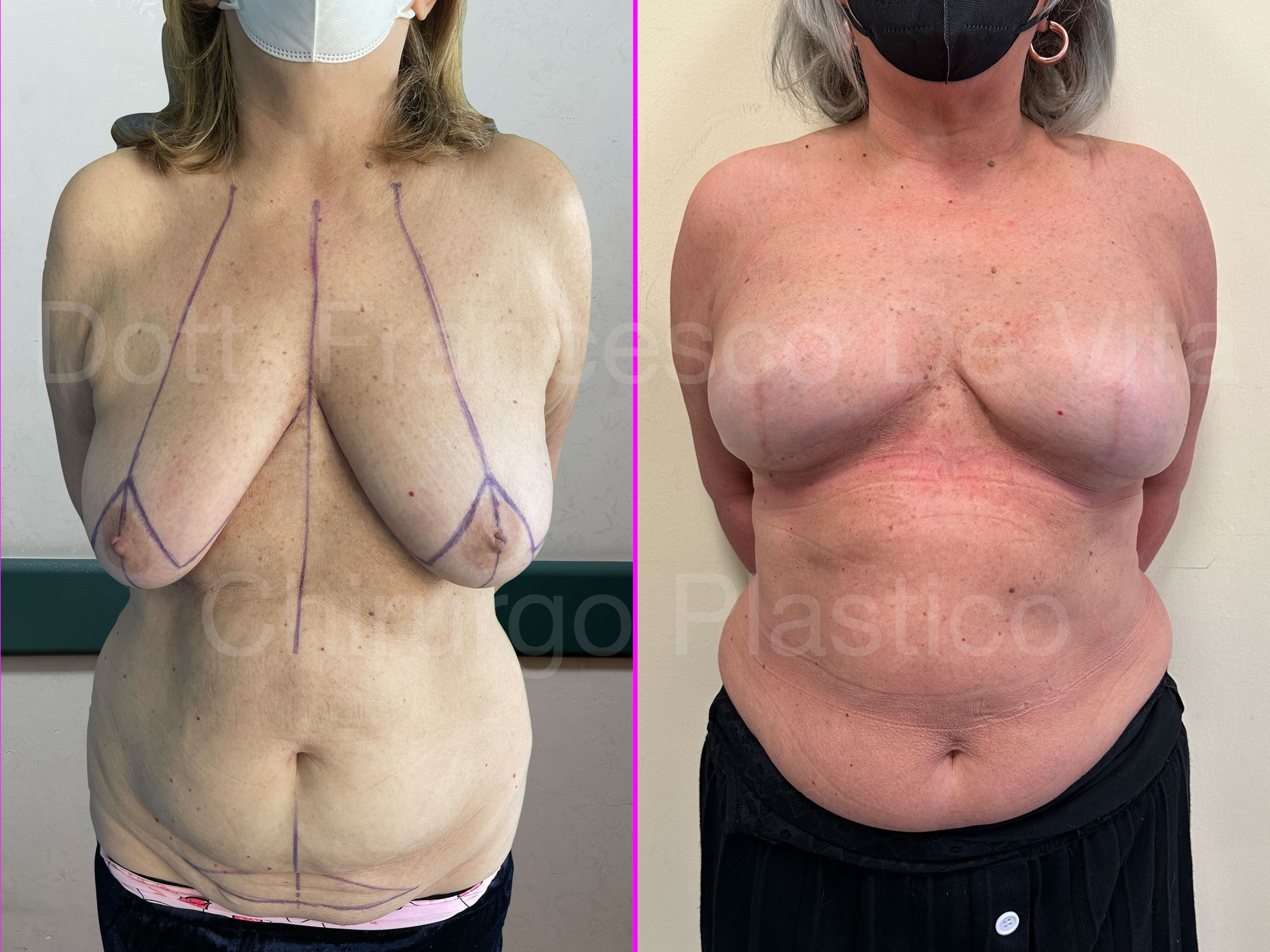
E' indicata in caso di mammelle medio-grandi e ptosiche. Consiste in una mastectomia sottocutanea associata alla riduzione della cute in eccesso, secondo il pattern della mastoplastica ridutiva. Il CAC può essere trasposto in alto mediante un lembo o come innesto libero. A volte il CAC, in via prudenziale, può essere innestato transitoriamente in un sito diverso dala mammella (BANKING), per poi esser ritrasferito sulla mammella ricostruita una volta stabilizzata.
- MASTECTOMIA SEMPLICE
Asportazione della ghiandola e della cute mammaria in un unico blocco.
- MASTECTOMIA RADICALE MODIFICATA
Come la mastectomia semplice, ma con l'asportazione dei linfonodi ascellari.
- MASTECTOMIA RADICALE (di HALSTED): aspotrazione della mammella compresi i linfonodi e i muscoli pettorali.
LINFONODO SENTINELLA E LINFADENECTOMIA
Il linfonodo sentinella è il primo linfonodo della catena di drenaggio della mammella. Se non è infiltrato da metastasi, si presume che nessun altro linfonodo sia interessato. La biopsia del linfonodo sentinella si esegue rapidamente durante l'intervento di asportazione del tumore. Quando è negativo si evita di eseguire lo svuotamento ascellare.
Lo svuotamento dei linfonodi ascellarei in genere si effettua quando il linfonodo sentinella è positivo o in presenza di metastasi linfonodali. Attualmente si tende a non estendere la linfadenectomia al terzo livello, per ridurre gli effetti avversi di stasi linfatica sul braccio.
MASTECTOMIA PROFILATTICA
Si intende una mastectomia in un seno sano ad alto rischio di neoplasia. Decidere di asportare un organo bersaglio sano è sempre una scelta complessa e da valutare attentamente caso per caso, sulla base di diversi parametri. Attualmente le indicazioni ampiamente condivise sono:
-Mastectomia bilaterale in pazienti portatrici di mutazione BRCA1 e BRCA2;
-Mastectomia controlaterale in caso di carcinoma lobulare diagnosticato solo da un lato. Questo tumore infatti è spesso bilaterale.
La mastectomia profilattica riduce notevolmente il rischio di sviluppare un tumore della mammella (del 90%), ma non lo annulla completamente.
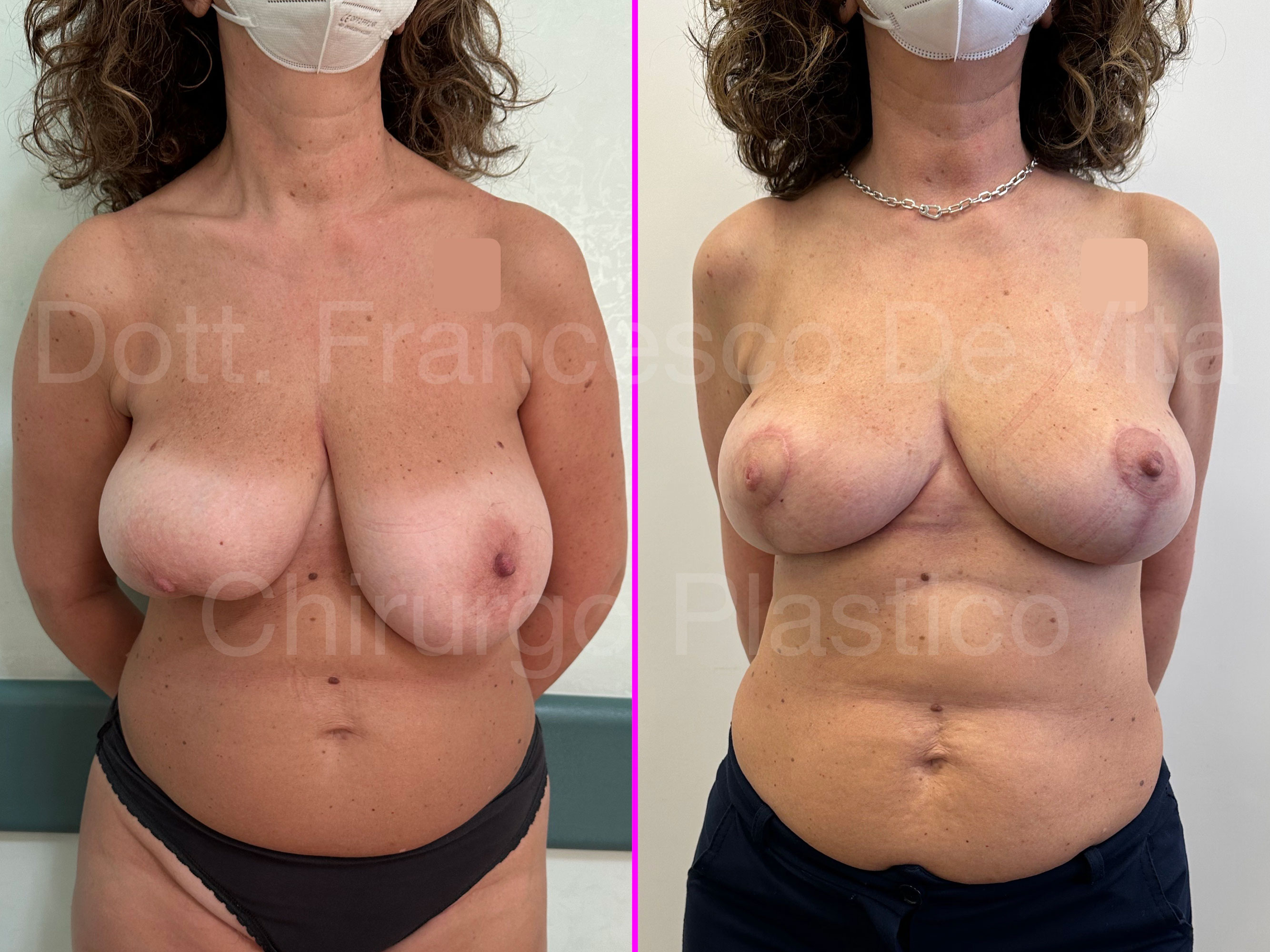
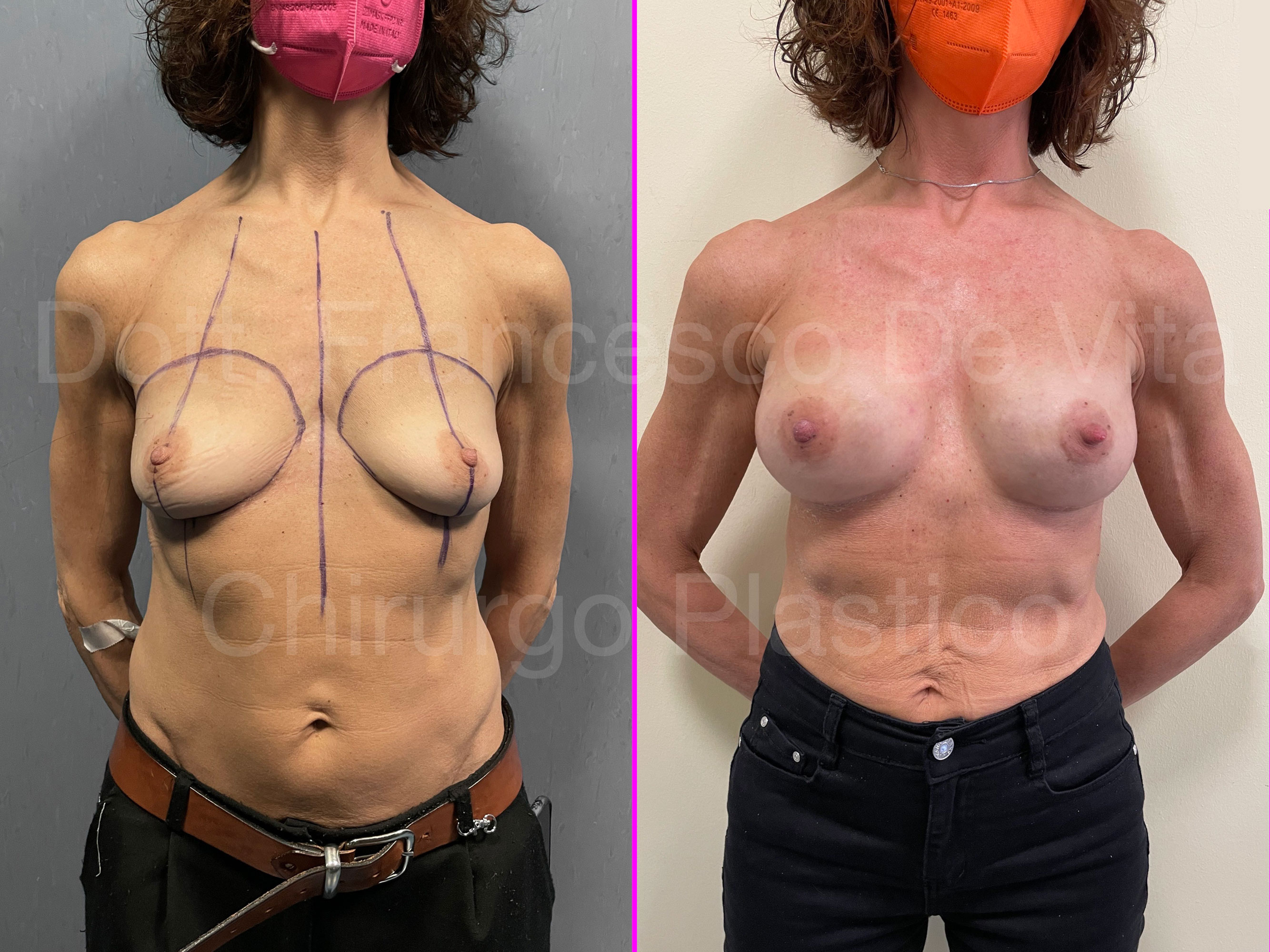
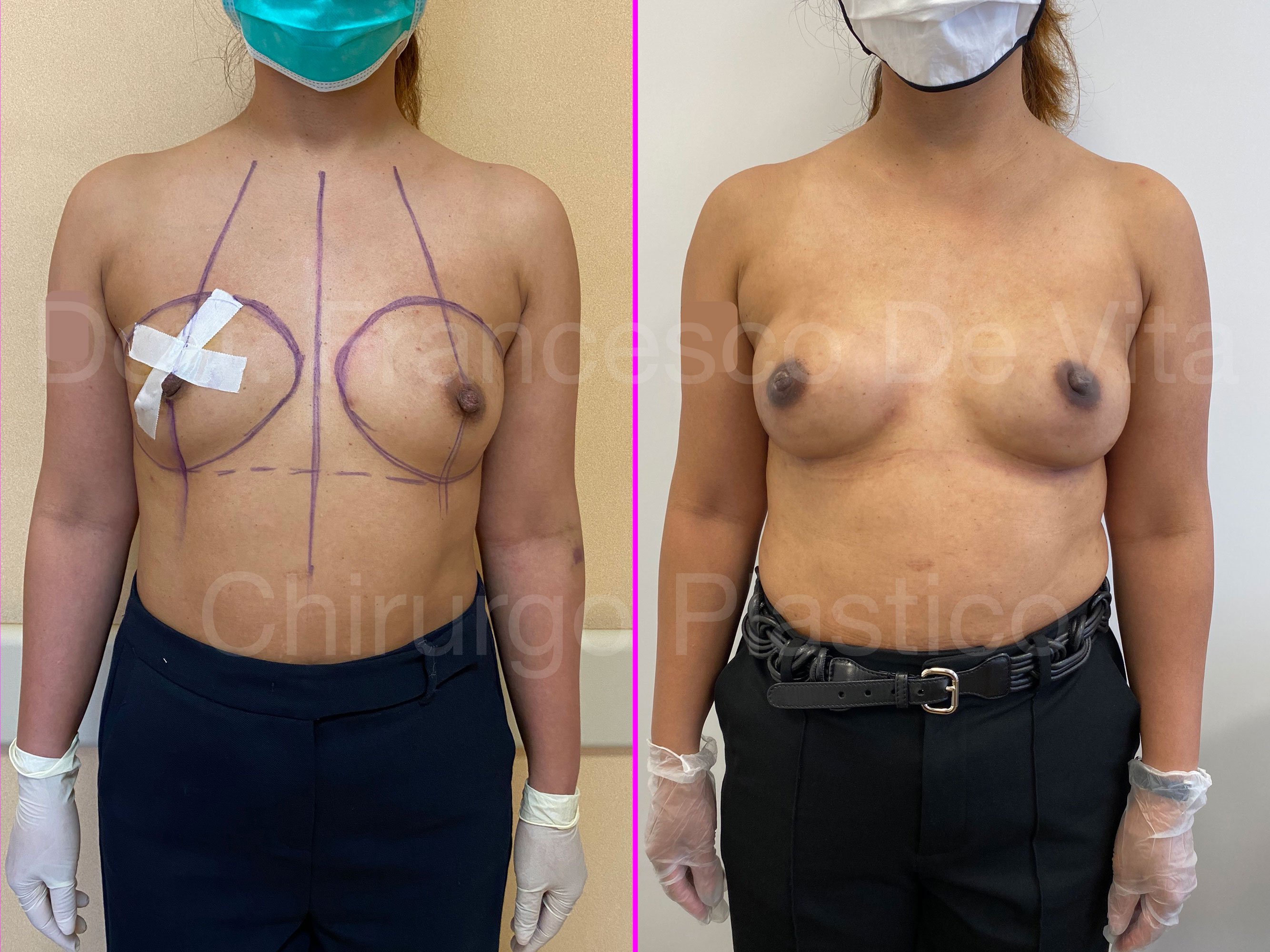
RICOSTRUZIONE MAMMARIA
DEFINIZIONE E POTENZIALITA'
Consiste nell'insieme delle procedure chirurgiche atte a ripristinare, per quanto possibile, volume, forma e simmetria del seno dopo l'asportazione di un tumore della mammella. Non è una procedura estetica. Il risultato di una ricostruzione mammaria, per quanto ben eseguita, non è equivalente ad un seno naturale e, solo raramente, è migliorativo rispetto al seno di partenza. In caso di ricotruzione monolaterale la simmetria perfetta non è ottenibile.
TIMING
La ricostruzione mammaria può essere eseguita contestualmente all'intervento demolitivo (IMMEDIATA) o a distanza di tempo da esso (DIFFERITA). Ovviamente, quando possibile, la ricostruzione immediata è sempre da preferire.
MATERIALI UTILIZZATI
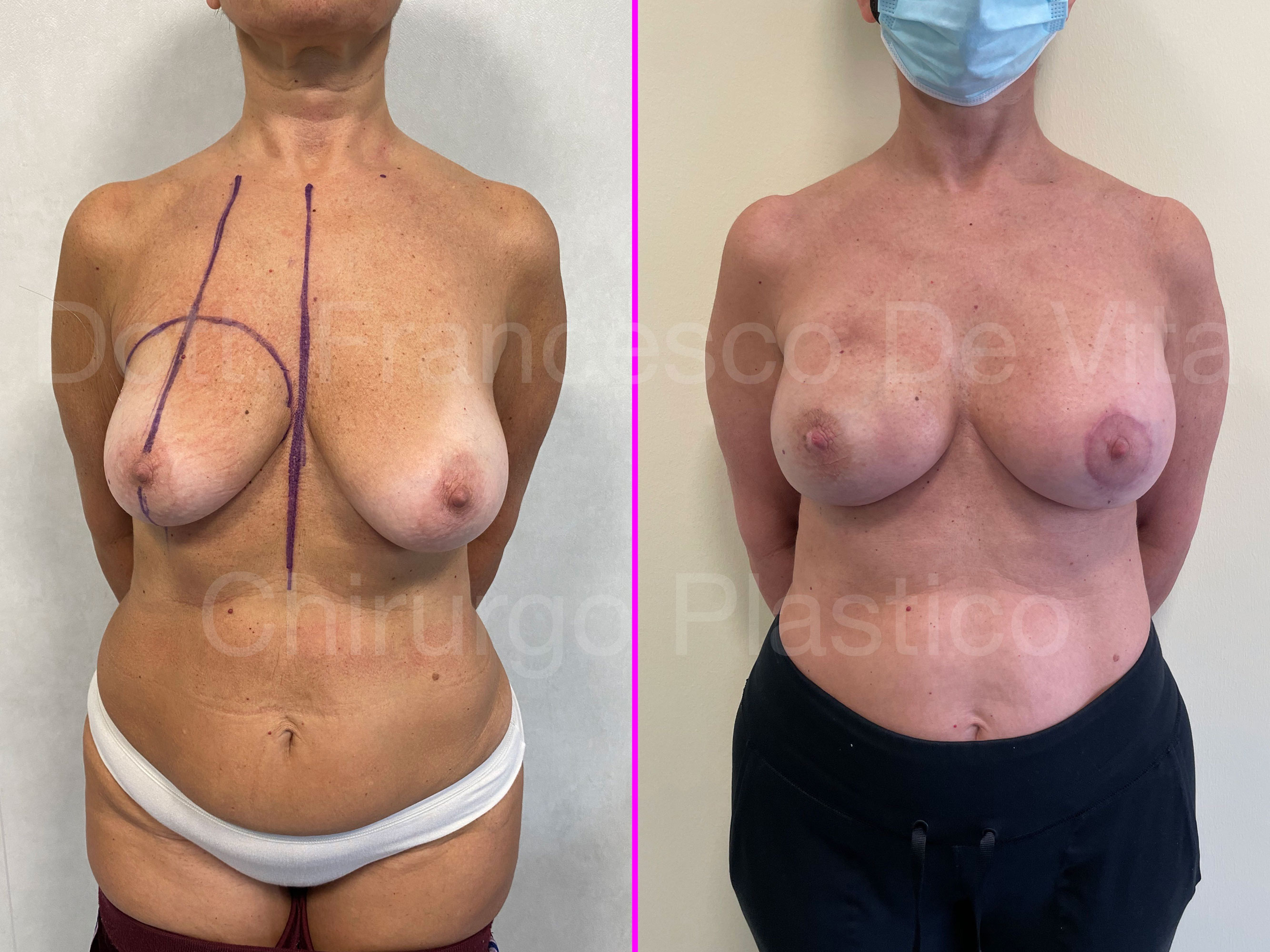
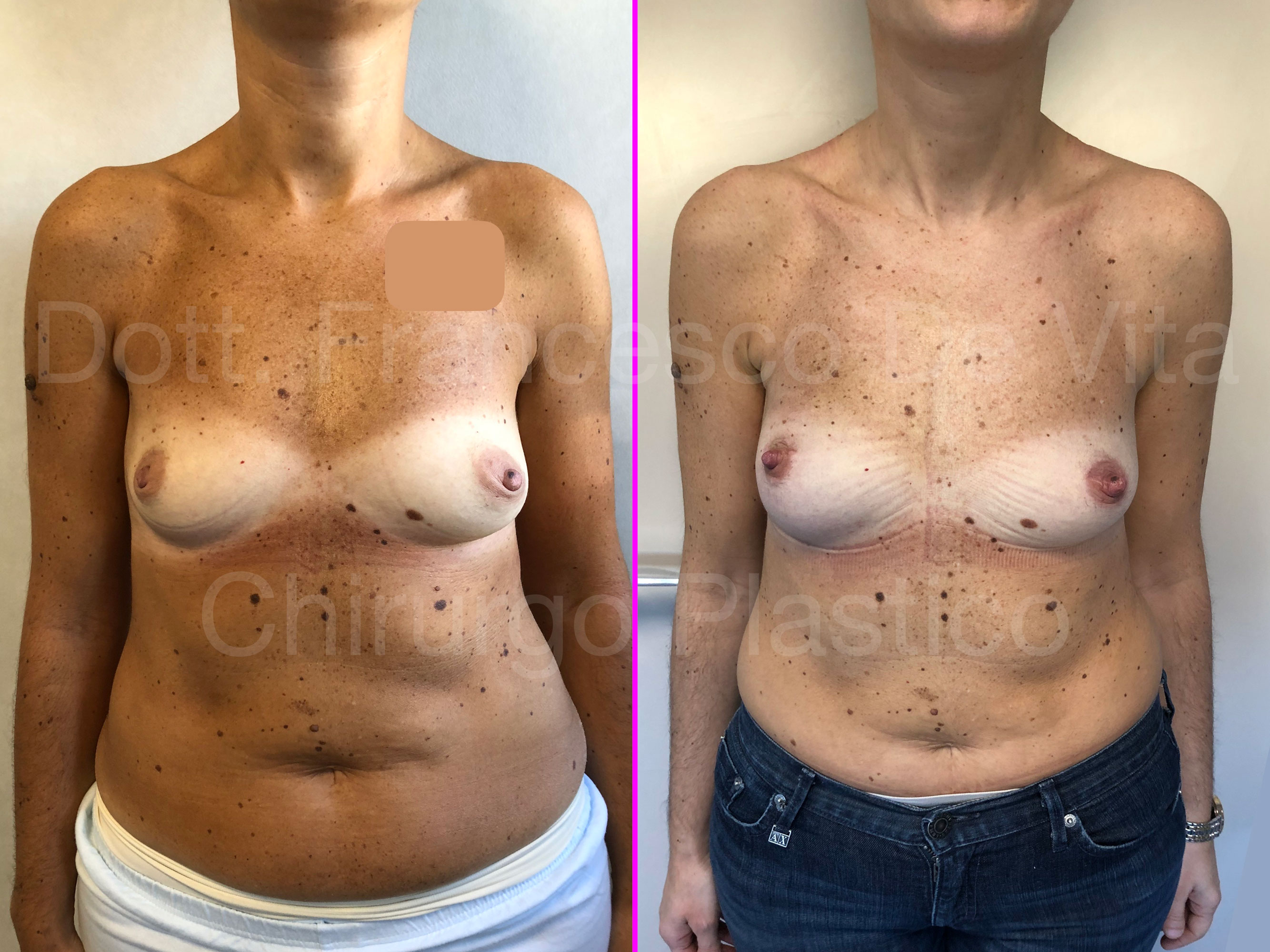
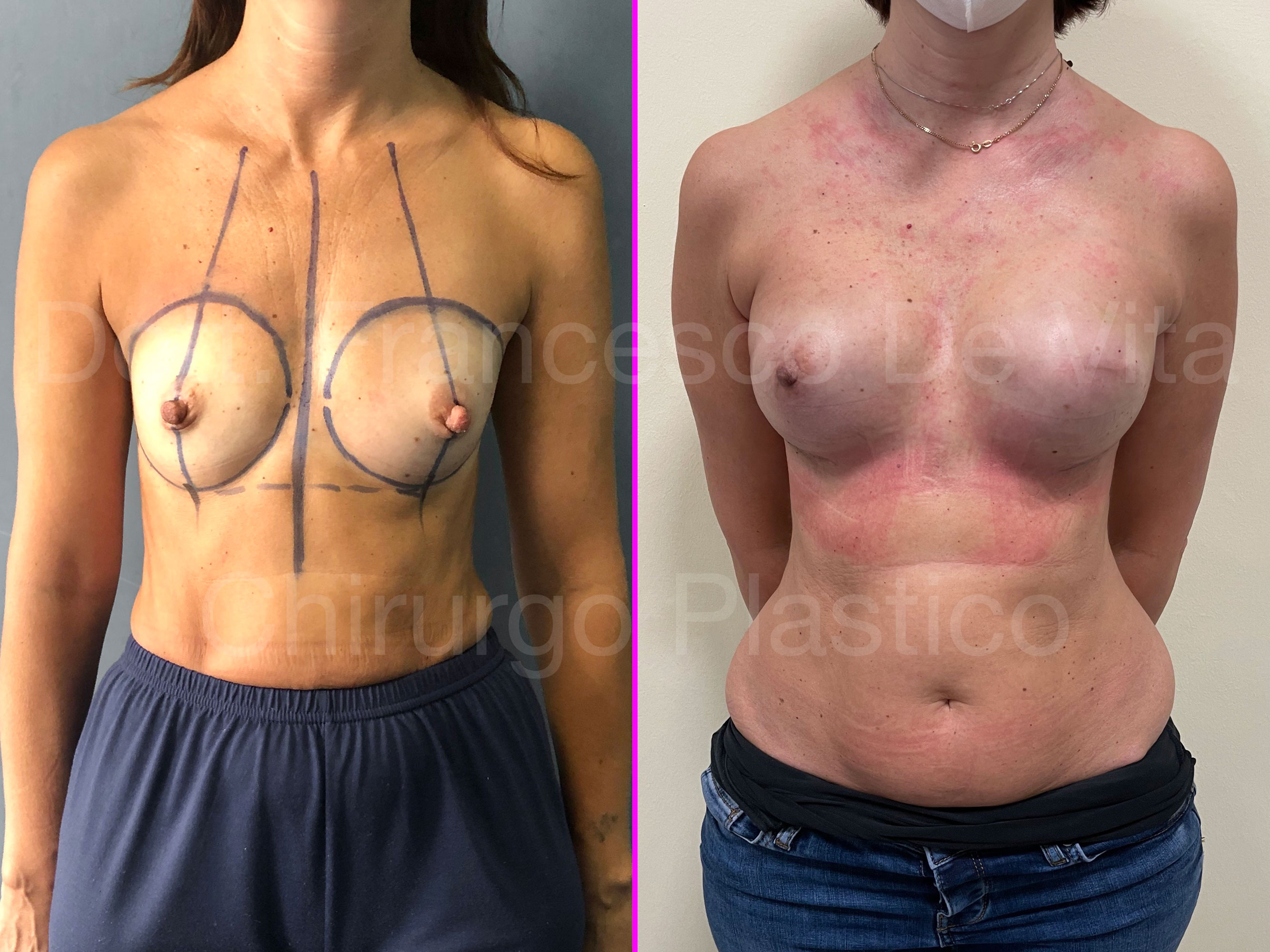
Dopo la mastectomia, in base al materiale con il quale viene rimpiazzato il volume asportato, distinguiamo ricostruzioni AUTOLOGHE e PROTESICHE. Nelle prime si utilizzano i tessuti della stessa paziente, prelevati da altre sedi anatomiche. Nelle seconde, invece, si utilizzano le protesi mammarie. Le tecniche di ricostruzione dopo chirurgia conservativa (ONCOPLASTICA) sono sempre autologhe.
- RICOSTRUZIONE AUTOLOGA
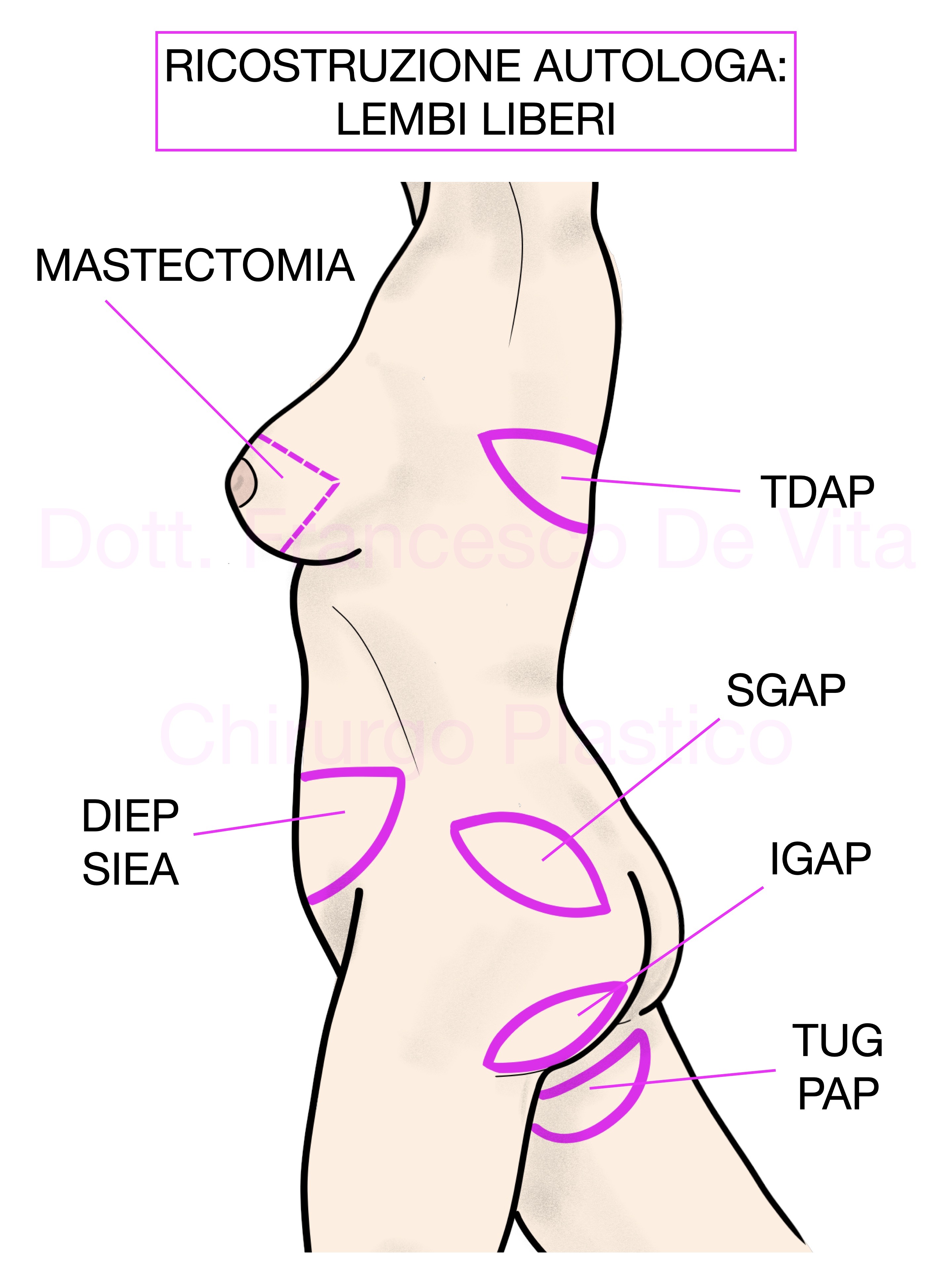
Consiste nella ricostruzione del seno mediante l'utilizzo di lembi cutanei e/o muscolari prelevati da altre sedi anatomiche. I lembi possono essere peduncolati o liberi (in questo caso le connessioni vascolari vengono ricollegate attraverso tecniche di microchirurgia). Questo tipo di ricostruzione garantisce risultati più naturali e duraturi nel tempo. Tuttavia sono interventi più complessi e demolitivi che prevedono degli esiti chirurgici anche nei siti anatomici donatori. Le tecniche più comuni sono le seguenti:
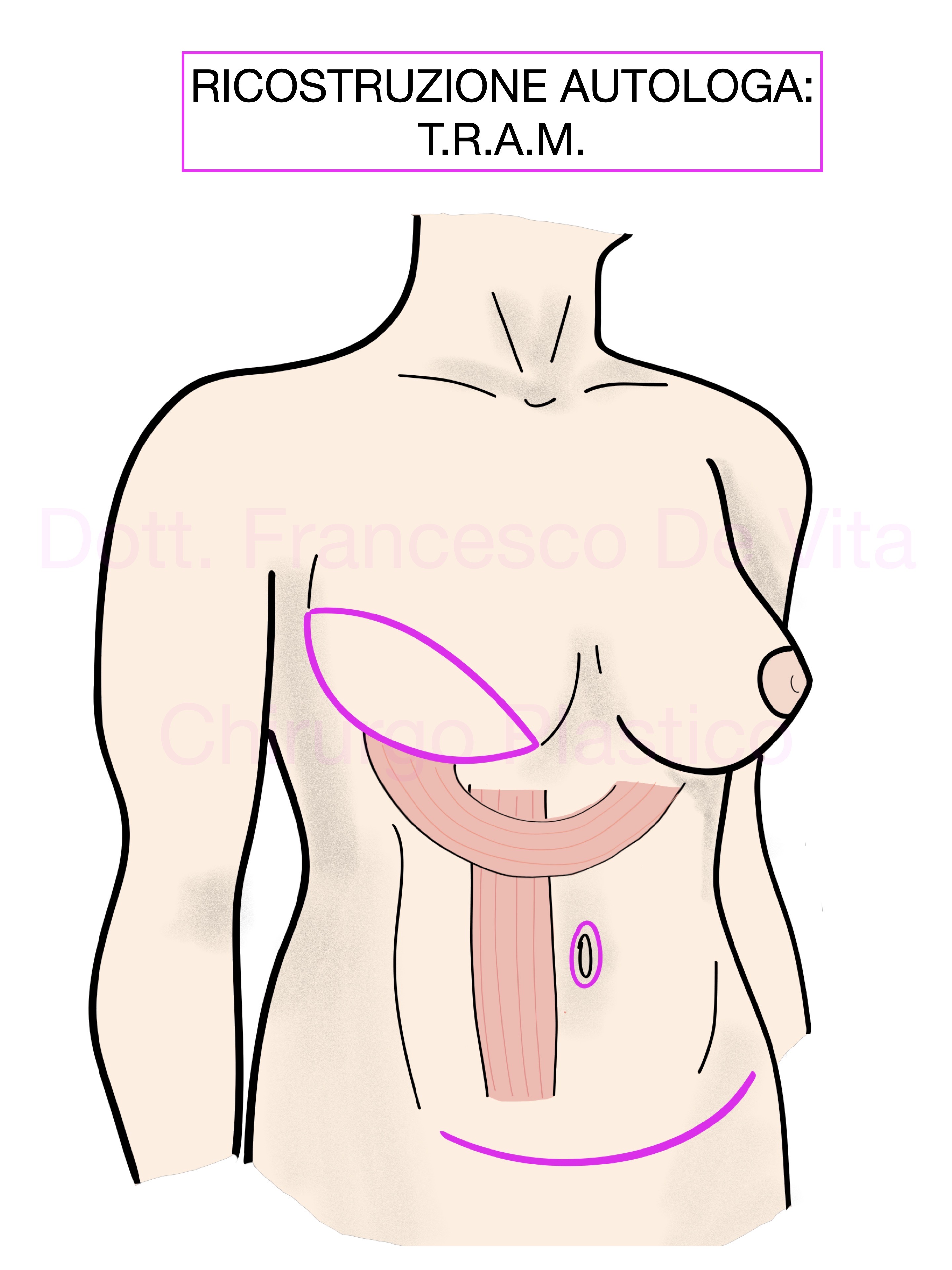
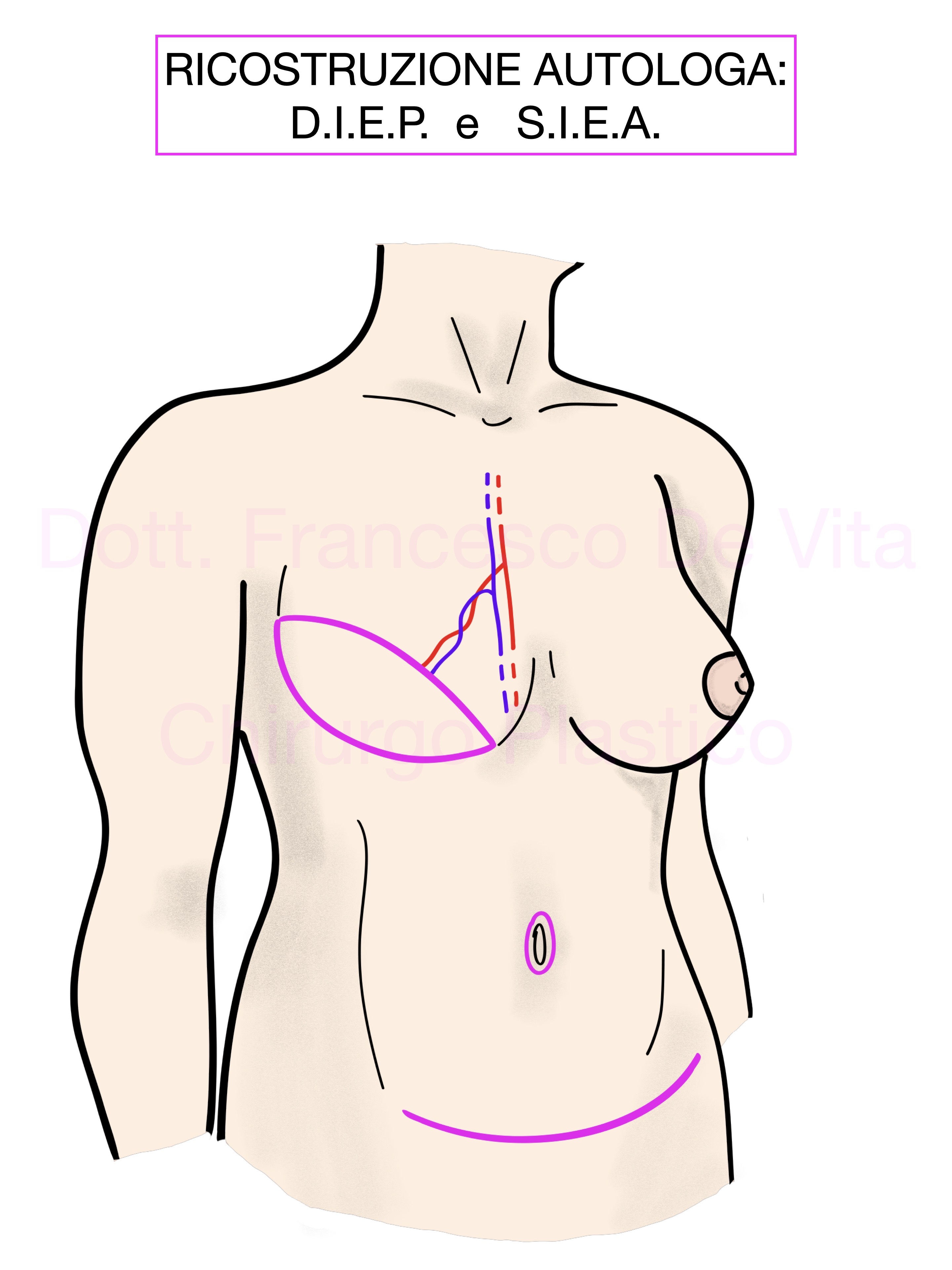
- DIEP (Deep Inferior Epigastric Artery Perforator)
In questo intervento si utilizzano i tessuti dei quadranti inferiori dell'addome sotto forma di lembo libero (le anastomosi vascolari vengono in genere eseguite sulla arteria mammaria interna dopo l'asportazione di un tratto di costola). Gli esiti cicatriziali nel sito donatore sono simili a quelli di una addominoplastica. Il TRAM (Transverse Rectus Abdomen Myocutaneous), variante peduncolata di questo intervento, creando un maggior danno alla parete addominale (sollevamento di uno dei muscoli retti), è un intervento in disuso.
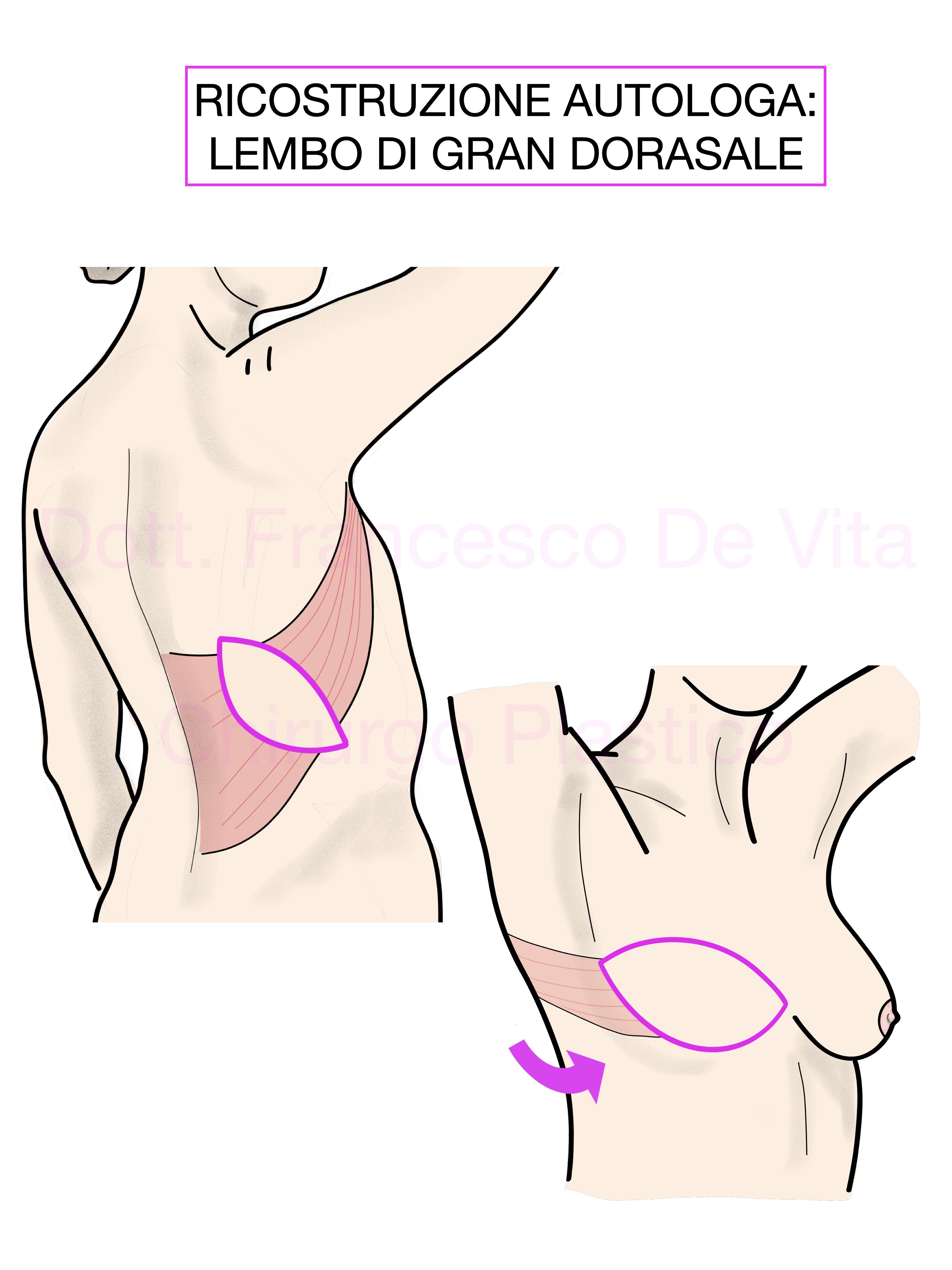
- LEMBO GRAN DORSALE e TAP
E' un lembo peduncolato prelevato dal dorso che, nella metodica classica, è costituito dal muscolo gran dorsale e da una losanga di cute ad esso sovrapposta. In alternativa il lembo può essere anche solo muscolare o solo fascio-cutaneo (TAP o TDAP, Toracodorsal Artery Perforator). E' indicato come alternativa al DIEP per pazienti che non hanno una sufficiente lassità addominale. Permette di ricostruire solo mammelle di piccolo volume. In alternativa si può associare all'impianto di una protesi. E' un lembo molto utile in caso di danno dei tessuti mammari dopo radioterapia. In caso di associazione con protesi, in pazienti che dovranno eseguire radioterapia, l'intervento è da differire rispetto alla fase demolitiva per evitare danni alla protesi e ai tessuti periprotesici. I danni del sito donatore consistono nella presenza di una cicatrice in regione dorsale e un danno funzionale (forza e postura) in genere limitati. A volte le pazienti lamentano dolore cronico nel sito donatore.
- LEMBI ALTERNATIVI
Metodiche alternative meno utilizzate sono SGAP (Superior Gluteal Artery Perforator), IGAP (Inferior Glutelal Artery perforator), TUG (Transverse Upper Gracilis), PAP (Profunda Femoral Artery Perforator), SIEA (Superficial Inferior Epigastric Artery, variante del DIEP).
- RICOSTRUZIONE PROTESICA O ETEROLOGA
Questo è il tipo di ricostruzione più diffusa. Questi interventi sono in genere meno demolitivi e non prevedono esiti chirurgici in altri distretti anatomici. I risultati, tuttavia, possono essere meno naturali e meno duraturi rispetto alla ricostruzione autologa.
PROTESI
Si utilizzano le stesse protesi mammarie in gel di silicone utilizzate in chirurgia estetica. A volte si possono utilizzare protesi rivestite in poliuretano.
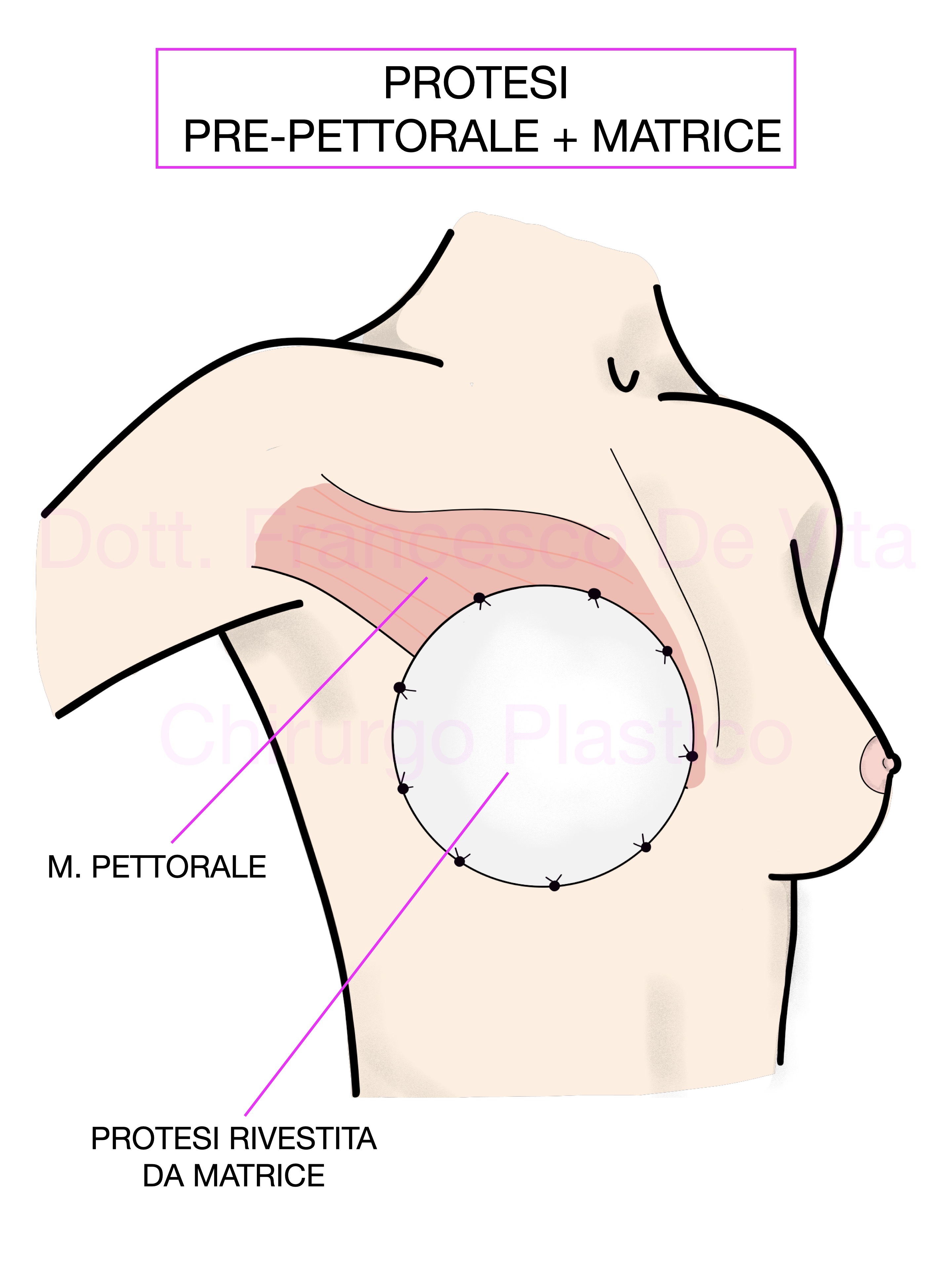
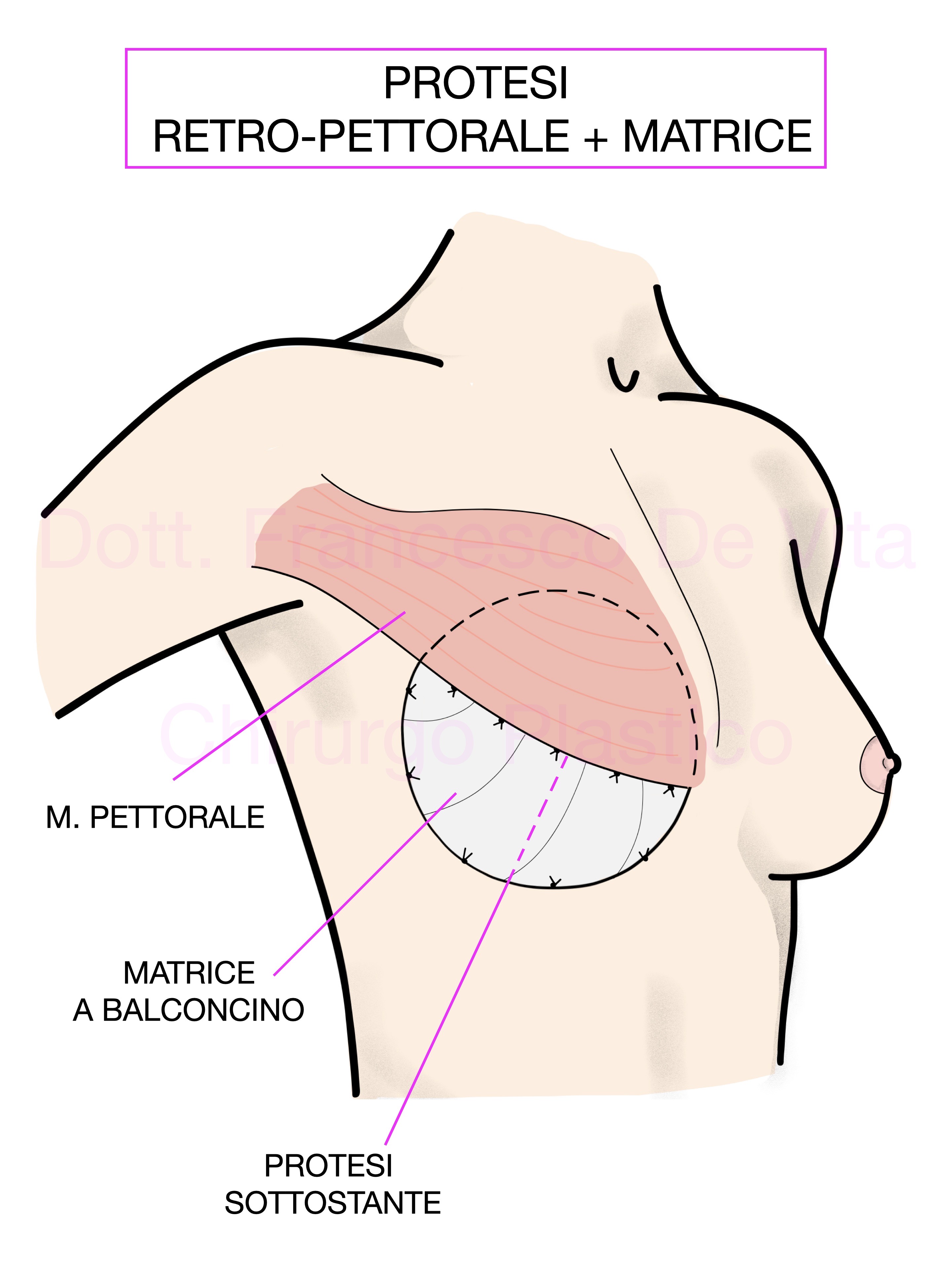
MATRICI
Sono una delle innovazioni più importanti degli ultimi anni. Sono dei foglietti di materiale sintetico o biologico. Possono essere riassorbibili o non riassorbibili. Una volta impiantate, vengono colonizzate dai fibroblasti creando uno spessore utile ad una migliore copertura estetica e al contenimento della protesi. Le matrici hanno consentito di eseguire, sempre più frequentemente, ricostruzioni protesiche immediate e/o prepettorali.
TEMPI CHIRURGICI
La ricostruzione protesica può essere eseguita in uno o due tempi chirurgici. Nel primo caso le protesi vengono impiantate direttamente, in genere subito dopo la mastectomia (DTI: Direct To Implant). Negli interventi in due tempi, immediati o differiti, prima si impianta un espansore mammario. Questo consiste in un palloncino sgonfio con una valvola che permette di eseguire dei riempimenti dall'esterno con soluzione fisiologica (alcuni usano anche l'aria). I riempimenti vengono eseguiti in ambulatorio, ogni 15-20 giorni, per circa 3-4 mesi. Una volta raggiunta una espansione sufficiente dei tessuti, si effettua la sostituzione dell'espansore con la protesi definitiva (secondo tempo chirurgico).
MEGLIO UNO O DUE TEMPI CHIRURGICI?
E' indubbio che le ricostruzioni mammarie in un sigolo tempo possano dare alla Paziente il vantaggio di risolvere tutto con un solo intervento. Tuttavia, nella pratica clinica, questi interventi, a causa di una minore prevedibilità di risultato, possono necessitare di revisioni estetiche più o meno impegnative, oltre che essere gravati da una maggiore incidenza di complicanze. Queste evenienze sono meno comuni per gli interventi programmati, già in origine, in due tempi. L'impianto di un espansore, infatti, è una procedura relativamente semplice, con una bassa incidenza di insuccessi. Nel secondo tempo, invece, il chirurgo agirà su una condizione locale stabilizzata e quindi con prospettive di risultato più prevedibili. La scelta dell'una o l'altra tecnica, dunque, dovrà essere valutata caso per caso, senza una preferenza precostituita.
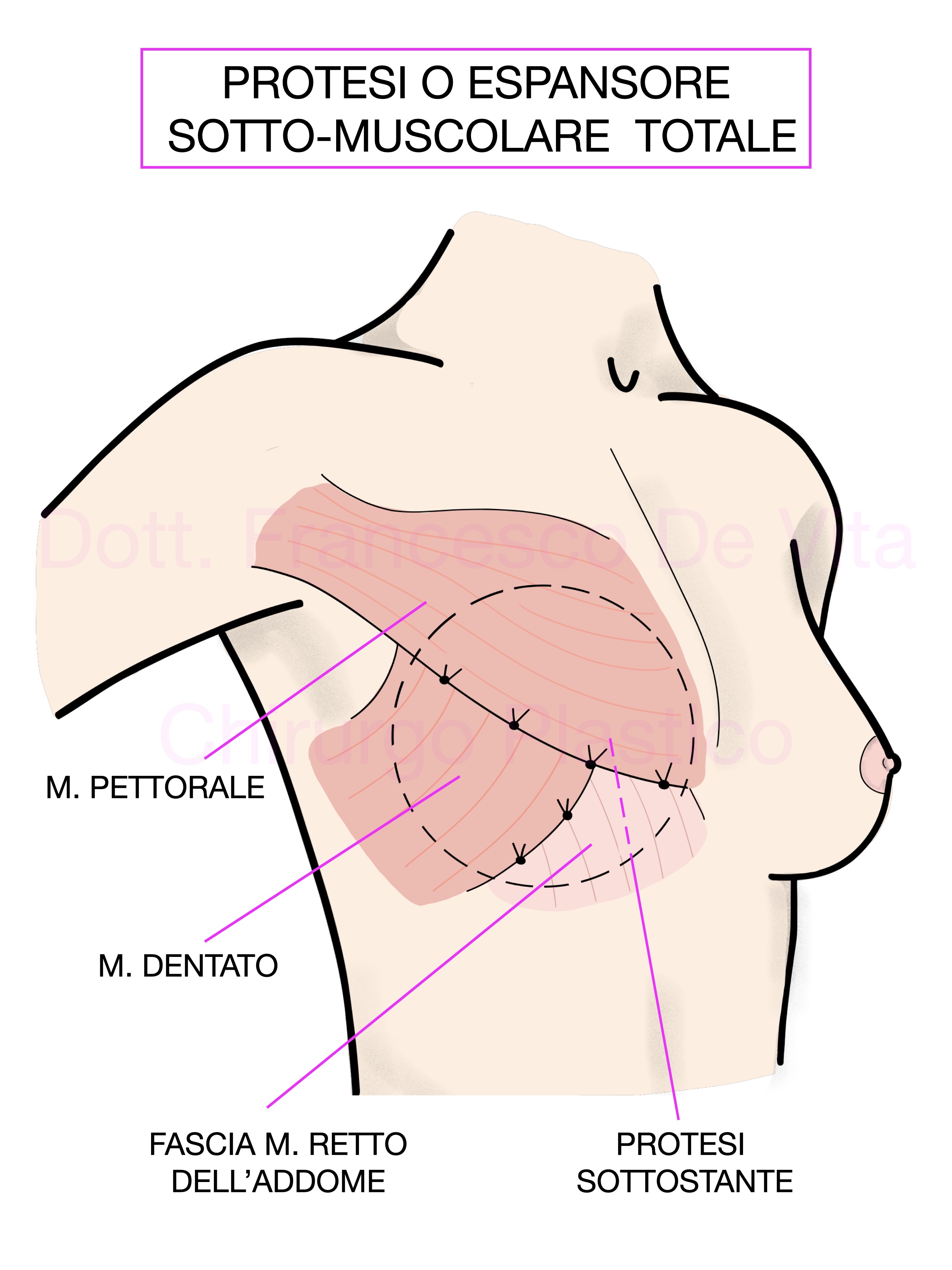
POSIZIONE DELLE PROTESI: PRE O RETRO-PETTORALE
Le protesi possono essere impiantate in sede retropettorale o prepettorale. La prima tecnica, quella tradizionale, permette una maggiore copertura della protesi al costo di un intervento più demolitivo e un aspetto meno naturale. La tecnica prepettorale, di più recente introduzione, permette di ottenere risultati più naturali e tempi di recupero rapidissimi. Per consentire una sufficiente copertra estetica della protesi ed evitarne l'estrusione, le protesi vengono foderate con delle matrici. Un'alternativa alle matrici è l'utilizzo delle protesi rivestite in poliuretano. In questo caso, lo strato di poliuretano, verrà colonizzato dai fibroblasti, fungendo esso stesso da matrice.
- ONCOPLASTICA
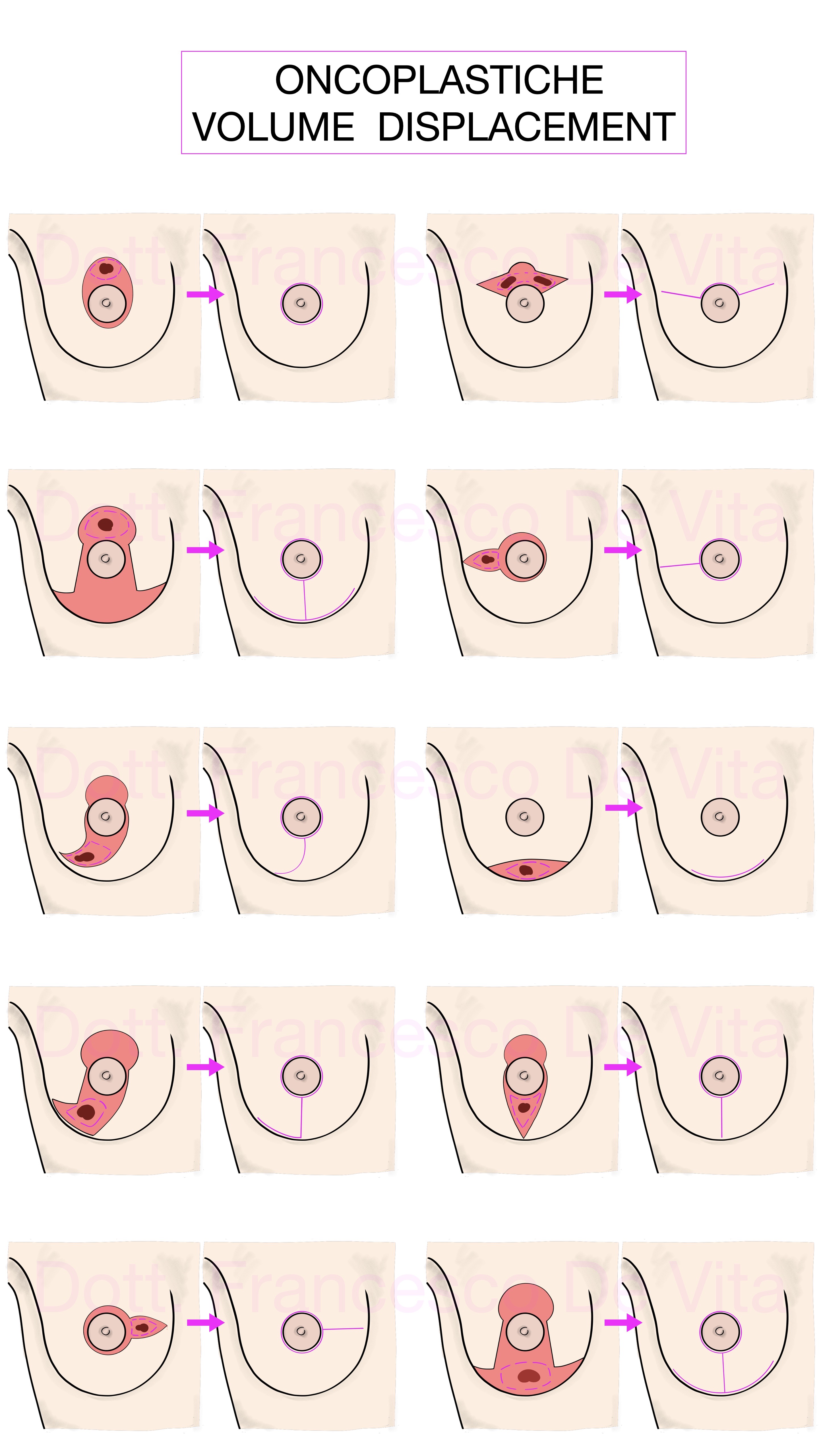
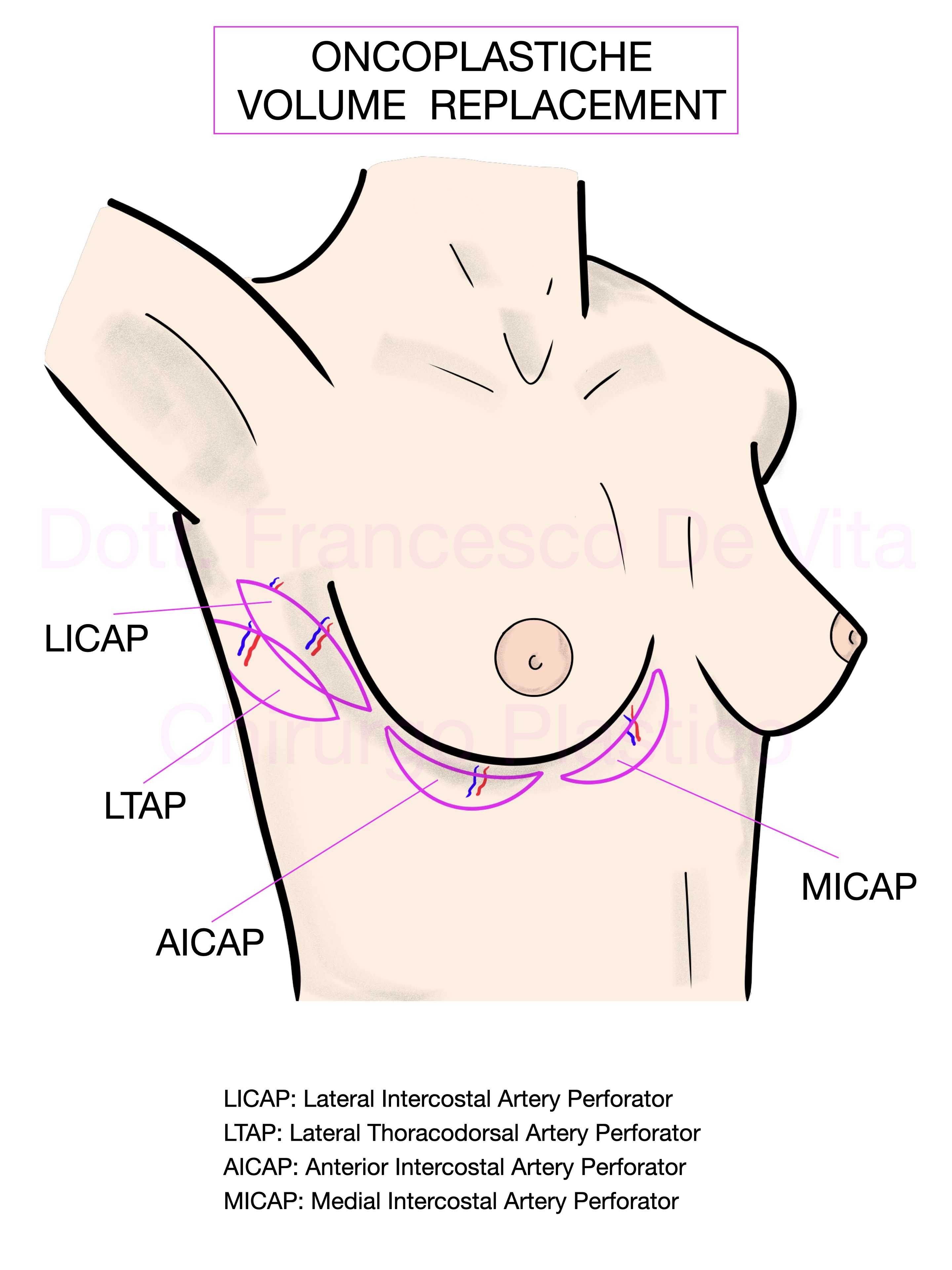
Per oncoplastica si intende l'insieme delle procedure chirurgiche autologhe che consentono la ricostruzione di seni sottoposti a chirurgia demolitiva conservativa (tumorectomie e quadrantectomie). In relazione alla proporzione tra volumi mammari residui ed asportati, distinguiamo due tipi di approccio:
- Volume Displacement: sono delle plastiche di ridistribuzione del volume mammario residuo a copertura della perdita di volume praticata. Le tecniche descritte sono innumerevoli, in tutte però si cerca di limitare gli esiti cicatriziali tentando, se possibile, di farli coincidere con quelli della chirurgia estetica. Le perdite di sostanza più complesse da ricostruire sono quelle dei quadranti mediali.
- Volume Replacement: in questo caso, si apportano dei volumi di tessuto al seno che ha subito l'asportazione del tumore. Si effettua con lembi di vicinanza al seno dal solco sottomammario o dalla regione laterale del torace, al di sotto dell'ascella.
I risultati ottenuti dalle tecniche di oncoplastica possono essere deteriorati dalla radioterapia, necessaria in caso di chirurgia demolitiva conservativa.
RICOSTRUZIONE DEL COMPLESSO AREOLA-CAPEZZOLO (CAC)
La ricostruzione del CAC si effettua come ultimo step nel percorso ricostruttivo. La prominenza del capezzolo si ottiene mediante il ripiegamento di piccoli lembi locali. Più raramente si può innestare una parte del capezzolo controlaterale. L'areola può essere ricostruita attraverso un innesto cutaneo circolare o, come spesso suggerisco, con un tatuaggio. Di recente sono state proposte delle piccole protesi di capezzolo, da impiantare in sede sottocutanea.
ADEGUAMENTO MAMMELLA CONTROLATERALE
Spesso al fine di migliorare la simmettria del seno, si effettuano degli interventi di chirurgia estetica sul seno controlaterale quali mastopessi, mastoplastica riduttiva o impianto di protesi. In caso di ricostruzione mammaria in due tempi, l'adeguamento si effettua nel secondo tempo chirurgico.
LIPOFILLING
Consiste nella trasposizione di grasso da un distretto anatomico al seno. Da solo può essere utile esclusivamente in mammelle molto piccole, ripetendo la procedura più volte. Nella maggior parte dei casi, invece, viene utilizzato per correggere imperfezioni e migliorare il risultato della ricostruzione principale. E' un intervento di piccola entità, non doloroso e con tempi di recupero rapidissimi.